2024 年 4 月 13 日公開
高次脳機能障害の克服②
高次脳機能障害の克服
今回のブログでは、脳梗塞や脳外傷後に生じやすい注意障害 に対し、種類や特徴、そして症状を改善させる取り組みを述べていきます。.
高次脳機能障害① で挙げた症状の中でも、上位に挙げられるのが、注意障害です。注意障害によって引き起こされる症状は、4種類に大きく分けられます。
①持続性(sustained)
①の持続性は、一定時間、集中して作業を続ける機能です。持続性の低下が認められる場合は「疲れやすく、同じ作業に注意を向け続けることが困難である」「集中して継続することが困難である」といった症状がみられます。
②の選択性は、目の前にある多くの情報から選択して、注意を向ける機能です。選択性の低下がみられると、「周囲の音や人に注意がいってしまい、行うべき作業を、集中して行うことができない」といった症状がみられます。
③の転換性は、一つのことに集中していても、別のことに気づき、注意を切り替えることができる機能です。注意の転換が困難な場合、例えば「一つの作業を行っているところに、電話がかかって来ても気づけない」といった症状がみられます。
④の分配性は、一つのことだけでなく、二つ以上の物事に注意を配る機能です。二重課題を同時進行で行うことができない場合、注意の分配が行えていないと言えます。困難な場面としては「転ばないように気をつけて歩くことに精一杯で、隣にいる人と会話ができない」のような例があります。
脳梗塞の急性期における注意障害は、意識レベルの改善とともに、同じく改善されることが多いです1)。注意障害の評価は、机上での検査や、行動評価など、各評価バッテリーの点数を使用することで、より客観的に経過を追うことが可能です。
また、実際の生活場面で、出来るようになったことを増やすといった経過評価を行うことも可能です。代表的な検査は以下の通りです。
机上での検査
・標準注意検査法(CAT : Clinical Assessment for Attention)
・TMT(Trail Making Test) 【図1】
行動評価
・RSAB(Rating Scale of Attention Behaviors)
・BBAD(Behavior Assessment of Attention Disturbance) 【図2】
図1: TMT(Trail Making Test) Part A, Part B
図2: BAAD(Behavioral Assessment for Attention Disturbance)の内容と採点
注意障害のアプローチ 各注意障害に対してのアプローチ方法は以下のような形になります。①持続性低下 ②選択性低下 ③、④転換・分配性低下 .
リハビリベース国分寺で注意障害に対してアプローチする際には、脳画像から起こりうる障害の予測などを行い、利用者様やご家族様への生活場面に対してのインタビューと、実際の身体機能の評価を照らし合わせることによって、細かく症状を評価、分析していきます。身体機能の評価に関しては、具体的には、バランスや眼球運動、実際のリハビリ課題下での注意評価があげられます。
リハビリの内容に関しては、リハビリベース国分寺では、一回の訓練を90分に設定しています。この90分の中で、理学療法士による徒手としゅ 的な治療と、難易度を徐々にあげながらの動作訓練を中心に行っていきます。90分は集中できる持続的注意としても、難易度の高い時間ですが、ご利用者様ひとりひとりに合わせて難易度を調整することで、可能な注意課題の幅を、少しずつ増やしていきます。
リハビリによって実感できる変化は人によって異なりますが、例えば、自宅内で「自発的な活動が増える」「会話が多くなる」「周囲の変化に気づきやすくなる」といったことがあげられます。
屋外での活動は、自宅内の活動と比較すると、情報量の多さや注意課題の難易度が大きく変わってきます。それぞれの移動形態や歩行レベルにもよりますが、「移動すること」「人や車に対して道を譲る」「避ける」「周りを見てバランスを取りながら歩く」など、難易度が高いものとなってきます。
高次脳機能障害を持つ方にとって、屋外での活動は大きなハードルとなることもありますが、同時に、外へ出る楽しさを感じられるようになって、目標を達成する上で、大きな分岐点になることもあります。
リハビリベース国分寺では、高次脳機能障害をお持ちの方に対しても、現状の身体機能の評価やご本人との対話を多く持つことによって目標を共有し、実際にできる活動を増やしていきます。リハビリを受けられる日数などに制限がある保険適用リハビリでなく、自費で行うリハビリのため、ひとりひとりのお悩みや目標に寄り添うことが可能です。
『50代男性 脳出血後、復職への道のり』
こちらでは、屋外歩行と復職を目標とされた方のリハビリをご紹介しております。当施設でのリハビリの流れが分かる内容となっておりますので、ぜひ、こちらもご覧ください。
【引用文献】
1) 豊倉穣.(2008). 注意障害の臨床. 高次脳研究28(3):320~328.
高次脳機能障害の克服
脳梗塞や、脳外傷後に生じやすい注意障害に対し、種類や特徴、そして症状を改善させる取り組みを述べていきます。.
高次脳機能障害① で挙げられた症状の中でも、上位に挙げられるのが、注意障害です。
注意障害とは、どのような症状があり、日常生活において、どのような支障を来してしまうのでしょうか。
注意障害は、大きく分けて、代表的なものが4種類挙げられます。
①持続性 (sustained)
①の持続性は、一定時間、集中して作業を続けることができる注意機能です。低下が認められる場合として、疲れやすく同じ作業に注意をむき続けることが困難であることや、集中して継続することが困難な状態がみられます。
②の選択性は、目の前にある多くの情報から、選択して注意を向ける機能です。低下がみられると、周囲の音や人に注意がいってしまい、行うべき作業を集中して行うことができない、といった症状がみらます。
③の転換性は、一つの注意に集中しているところ、別のことに気づき注意を切り替えることができる機能です。注意の転換が困難な場合の例としては、一つの作業を行っているところ、電話がかかって来ても気づけない、といった症状がみられます。
④の分配性は、一つのことだけでなく、二つ以上の物事にも注意を配る機能です。困難な場面として、転ばないように気をつけて歩くことに精一杯で、隣にいる人と会話ができないと言ったことが見受けられます。このような二重課題を同時進行が行えない場合に、注意の分配が行えていないと言えます。
.
脳梗塞の急性期における注意障害は、意識レベルの改善とともに、同じく改善されることが多いです1)。注意障害の評価は、机上での検査や、行動評価など、各評価バッテリーの点数を使用することで、より客観的に経過を追うことが可能です。また実際の生活場面で、出来る様になったことを増やすといった経過評価を行うことも可能です。机上の検査で代表的なものとしては、標準注意検査法(CAT : Clinical Assessment for Attention)、図1のTMT(Trail Making Test)があり、行動評価としては、RSAB(Rating Scale of Attention Behaviors)、図2のBBAD(Behavior Assessment of Attention Disturbance)が代表的なものとして挙げまれます。
図1: TMT(Trail Making Test) Part A, Part B
図2: BAAD(Behavioral Assessment for Attention Disturbance)の内容と採点
各注意障害に対しての、アプローチ方法を以下に述べていきます。①持続性低下 ②選択性低下 ③、④転換・分配性低下 .
リハビリベース国分寺で行う、注意障害に対してのプロセスとしては、脳画像から起こりうる障害を予測します。
リハビリベースの体験リハビリしてみませんか?
2024 年 4 月 13 日公開
高次脳機能障害の克服➀
症状の内訳
「高次脳機能障害 」と一口に言っても、脳の損傷部位により症状は様々です。身体の麻痺の状態や障害の種類によっても、実際の生活場面で行える動作や活動は、大きく変わってきます。
1 注意障害
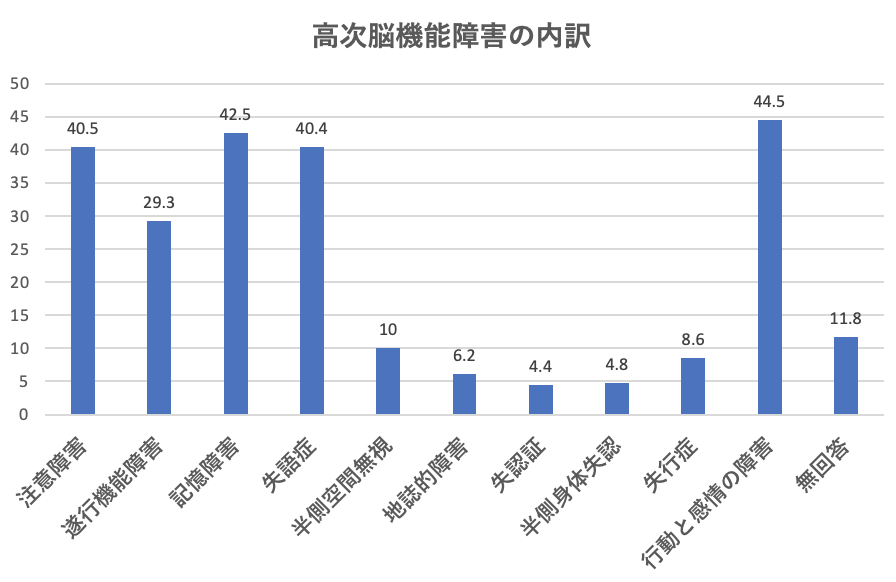
上記のグラフを見ると、「行動と感情の障害」、「記憶障害」、「注意障害」、「失語症」、といった障害が、多くの割合を占めています。行動と感情の障害 」では、日常生活に対し意欲がわかない、落ち込みやすい、感情がコントロール出来ないといったメンタル面での障害が多くみられます1)。
リハビリベース国分寺では第一に、運動量を多くとることで、脳の血流量を圧倒的にあげ、麻痺の後遺症のある手足の使用頻度を上げることで、随意運動ずいいうんどう (自らの力で動かす運動)の向上を図ります。2)
リハビリベース国分寺では、必要があれば理学療法士がご自宅まで訪問し、実際の生活状況の中で、動作や環境調整を提案いたします。これによって、できる生活動作を広げていきます。
脳の障害部位として、右脳と左脳のそれぞれの部位から、起こる高次脳機能障害がおおよそ決まってきます。
今回のトピックで挙げた感情のコントロールという部分で言えば、「うつ」や「不安」といった症状は、右脳と比べ、左脳の障害で出現することが多いです3)。
さらに、
高次脳機能障害の克服② では、行動と感情の障害と同じく、高次脳機能障害の症状として多い「
注意障害 」について詳しく解説しております。ぜひ、こちらもご覧ください。
【引用文献】
1) 東京都福祉保健局.(2008).高次脳機能障害実態調査
2) Nudo, R.J, et al. (1996). Neural substrates for effects of rehabilitative training on motor recovery after
ischemic infract.
3) 小浜尚也、種村純. (2019). 脳損傷における感情表出の損傷半球別検討. 高次脳機能研究. 第39巻第2
号.
症状の内訳
高次脳機能障害といっても、脳の損傷部位により症状は様々です。身体の麻痺の状態に加え、高次脳機
1 注意障害
「行動と感情の障害」、「記憶障害」、「失語症」、「注意障害」といった障害が、多くの割合を占めています。一番の割合として挙げられる行動と感情の障害では、日常生活に対し意欲がわかない、落ち込みやすい、感情がコントロール出来ないといったメンタル面での障害が多くみられます1)。
第一に運動量を多くとることで、脳の血流量を圧倒的にあげ、麻痺の後遺症のある手脚の使用頻度を上げることで、随意運動(自らの力で動かす運動)の向上を図ります2)。また動作一つひとつを繰り返すのではなく、その方にあった目標とする動作や、好きなこと、得意なことも踏まえてより学習効果を高めていくのが、リハビリベース国分寺での機能改善の秘訣です。
脳の障害部位として、右脳と左脳のそれぞれの部位から、起こる高次脳機能障害がおおよそ決まってきます。
【引用文献】
リハビリベースの体験リハビリしてみませんか?
2024 年 4 月 11 日公開
50代男性 被殻出血後遺症 ~復職に向けた歩行改善~
被殻とは、脳の深部、大脳基底核と呼ばれる部位にあり、左右対称に両脳に存在します。近いところでは、視床があります。17% を占めます。脳出血部位の割合は、被殻(29%) 、視床(26%) という順番になっており、どちらも脳出血として起こる、多い割合を占めています。
被殻出血の特徴
左右対称に、両脳にある被殻は、脳出血がどちらかにおこると、反対側に麻痺の症状がみられる、いわゆる片麻痺 を呈します。
被殻出血の予後
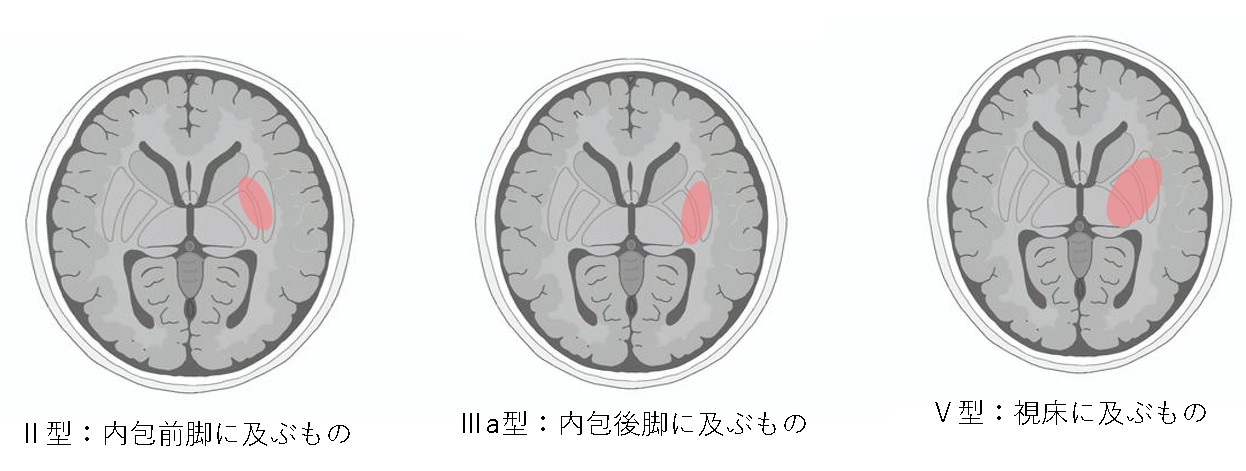
被殻出血の中でも、脳室穿破や、内包前核、後核、視床をまたがる出血など、部位 や出血量 により予後や症状は異なります。Ⅰ~Ⅴ型に 分類されます。
被殻出血のリハビリのポイント
■麻痺に対してのアプローチ ■予後予測と、適切な目標設定 ■正しい動作と、筋緊張の調整
ご利用者様紹介
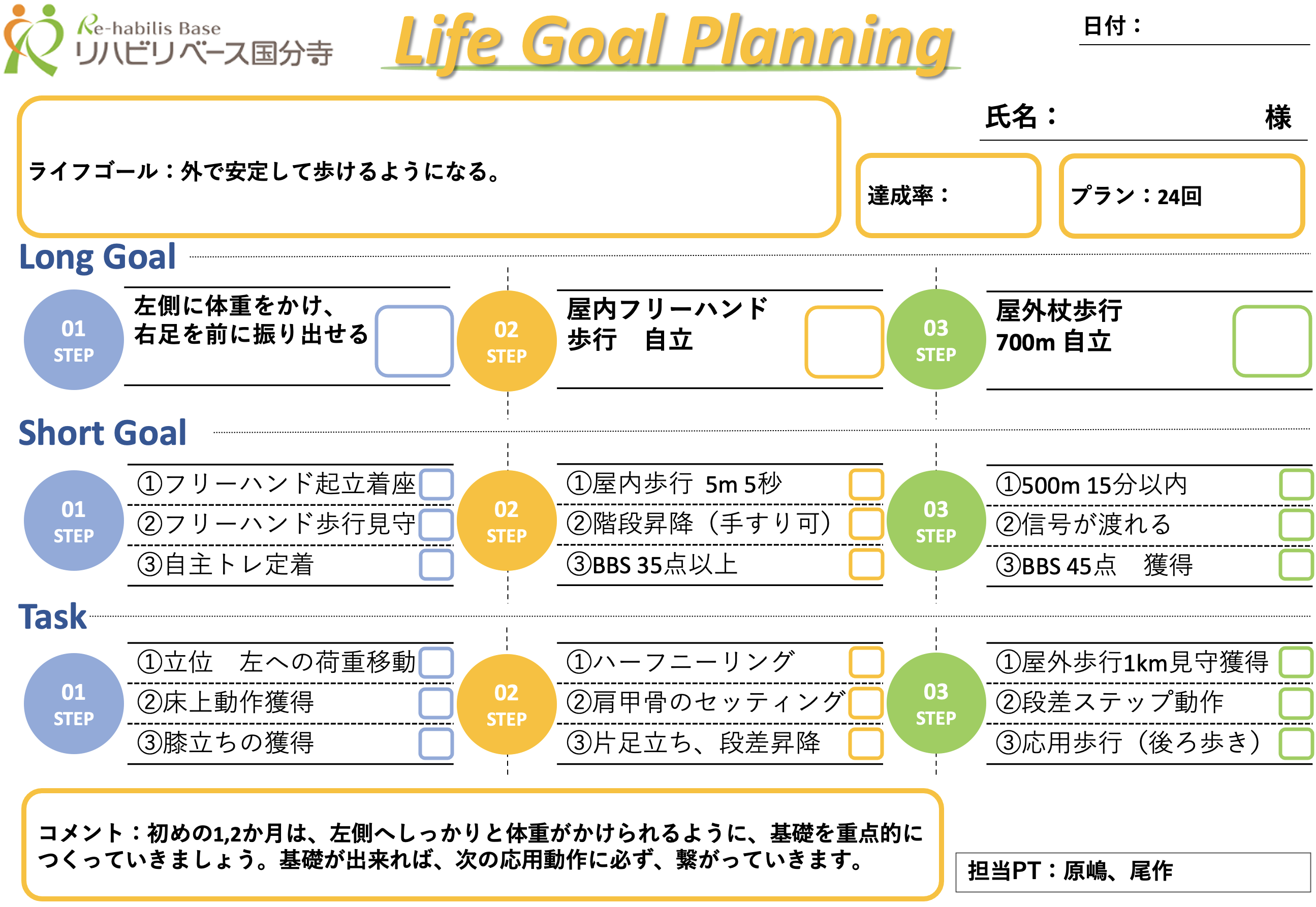
【ご利用者様】 50代男性 被殻出血 後遺症【ライフゴール】 通勤に耐えうる安定した歩行獲得。円滑な階段昇降獲得。【リハビリ期間】 24回プラン+16回プラン 4か月【現病歴】 【身体機能・参加】
【リハビリ内容】
神経筋促通、電気刺激IVES動画
“痙性の抑制”と“随意性の向上”を図り、動作獲得を果たしました。
リハビリベースの体験リハビリしてみませんか?
2024 年 3 月 7 日公開
自費リハビリの実際と本音
皆さんは自費のリハビリ施設のイメージをどのようにお持ちですか?「より専門的なリハビリを受けられる」 など「自費リハビリといえど料金が高い」 などリハビリベースでは開業してから1年半を経過しますが、上記の例はほんの一部ですが、実際のお客様からいただいたお声です。 (*あくまでも独り言です。他社さんとのトラブルは当方では責任を負いかねますのでご了承ください。最近では近隣他社さんがリハビリベースを真似したホームページや文言を使っているので、ご注意を!!!)
「自費リハビリは料金が高い!?」
「もっと身体を動かしたい!良くなりたい!」 理由は大きく2点あると思います。 ①医療保険・介護保険の1割から3割負担と比べる。 けれど、本来であれば医療保険や介護保険が無ければかかってくる費用になります。 つまり、必要な方にとってお金の高い、安いは大きな問題ではなく、どんな姿になりたいのか、どんな未来を目指しているのかが重要なんです。 大事なのは行動です。 私達は一度きりの魔法使いではありません。一緒に目標に向かって進む伴走者です。 時には前から引っ張り、時には横に寄り添い、時には後ろから後押しや声掛けをします。 そして、身体反応からしても約3-4週間で慣れが出てきます。そこから、身について定着するには3-6か月と時間が必要な事があります。皆様のもっと良くなりたい!という気持ちは私達にも、皆さまを支えるご家族にもパワーになります。 一生懸命良くなりたい! という強い思いが感じられると思います。リハビリ時間は成果に比例します。 皆様が関わっているセラピストはご自身の夢や希望に沿ってくれていますか?口だけでなく一緒に行動してくれますか?
「場所が少なくて選べない」
自費リハビリはこれからの新しい選択肢なのです。 自分の健康は自分の努力で守ることもある程度は重要。 という事です。介護予防を目的とした行為にも理学療法士と名乗ることが出来るようになったのです。 自身の健康を自分で守る自助がより求められており、それらを支える支え手も必要とされています。 ご利用者様から「こんな施設を待っていたのよ」 と言われることもあります。
「医師の指示書が無くていいの?」
自費リハビリ施設はそんな方々に向けて、シームレスにご案内できる施設です。時間は有限ですから、1日でも早く、目標に向けた取り組みを行うべきだと感じます。
まとめ
今回、書いた内容は私の独断と偏見による私見です。もしかしたら、間違っていることもあるかもしれません。その際は、申し訳ございません。多くのご利用者様、そのご家族、これから自費リハビリを探している方の参考になると自信があります。 なぜならば、当施設に来ている方々の声を基にこのブログを作成 しているからです。是非、一緒に患者様、ご利用者様の未来を明るくする協働が出来たら嬉しいです。 時代の新しい選択肢であるため、パイオニア精神で一緒に日本を元気にしていきましょう!
リハビリベースの体験リハビリしてみませんか?
原嶋崇人 リハビリベース国分寺院長 運動器認定理学療法士 小児から高齢者、俳優からスポーツ選手のリハビリを経験。ラグビーワールドカップ2019のスポーツマッサージセラピスト、TOKYO2020大会の医療スタッフとして派遣経験あり。スポーツ現場へのサポート、地域高齢者に対しての介護予防や転倒予防事業の講師などを行っている。
2024 年 2 月 24 日公開
復職支援の実際
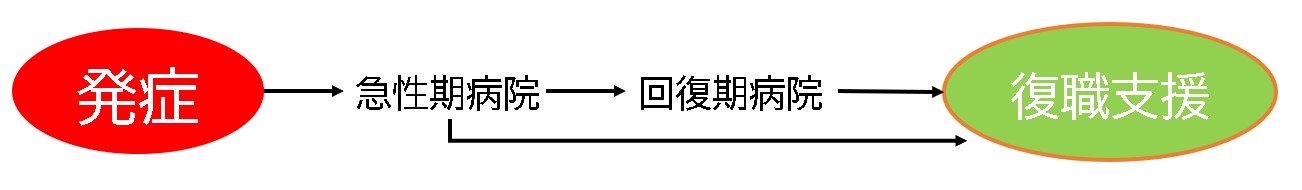
1. 復職は、病型や後遺症の予後予測で決まる。
1.復職は、病型や後遺症の予後予測で決まる。
脳梗塞や脳出血後など、脳卒中の後遺症は、重度から中等度、軽度と様々です。加えて高次脳機能障害の有無も含めると、復職までの過程は大きく広がりがあります。
実際の脳卒中の入院期間は、、
脳出血に必要なリハビリ期間について で述べさせて頂きました。急性期を経て、回復期では、満期6カ月間入院することが出来ます。重度から中等度の場合は、歩行の再獲得と、バランスをとれるようになるまで、6カ月のリハビリ期間を要する方が多い傾向です。中等度から軽度の場合は、歩行をある程度早期に獲得することで、早期退院と、自宅生活を中心としたリハビリで継続される方もいらっしゃいます。ケースによっては、歩行はできるが、高次脳機能障害として、言語や嚥下機能、注意や遂行機能の改善のため、満期の入院を選ばれる方もいらっしゃいます。麻痺の度合いや歩行獲得時期、高次脳機能障害を含めて、退院の期間は異なります。
復職に向けて具体的に動き出す時期や、回復期の入院期間がどれくらいかかるのか。麻痺の度合いにより、歩行状態や高次脳障害の状態も含めて、時期は様々です。中等度から軽度の方で、早く復職をしたいという方は、自宅退院と、当施設で具体的に復職に向けての機能訓練を行う方々が多いです。また、重度の回復期で満期を経た方も、屋外での活動を更に広げるために、当施設でリハビリを継続される方々もいらっしゃいます。
復職となると、まず通勤のことを思い浮かべる方が多いと思います。通勤の足として、歩行が可能かどうか、または車いすも選択肢の一つとして挙げられます。最近はテレワークの普及により、在宅でも可能な仕事が増えてきましたが、歩行の再獲得が可能であれば、通勤という課題も、リハビリとして非常に有効です。
通勤に耐えうる歩行が可能かどうか。という点ですが、急性期から回復期の初期で、歩行獲得の予後予測として、、
リアルな脳卒中の治る確率 で述べさせて頂きました。復職を目指す段階としては、回復期病院での後半時期に、ある程度歩行状態が定まってきた段階で、考え始められる方が多いと思います。
通勤動作では、歩行の仕方やスピードをより上げていきたい部分もありますが、大切なのは、乗降車や段差昇降、バランスや注意といった課題を安全にこなせるかどうか。または、ルートや通勤の時間帯によっても、復職できるタイミングは変わってきます。
復職が可能かどうか。または可能な時期は、病気の特徴、脳卒中であれば、病型や麻痺の度合い、回復期の初期であれば予後予測から、判断できる部分があります。
2.身体機能をあげて、可能な職種を選ぶ。
一度、病気となり、仕事を退職された方。これから仕事を、探して復職を目指されている方。後遺症から、可能な職種はある程度決まってきますが、機能を上げて可能な職種を広げていくことも可能です。
3.復帰は職場との話し合い、タイミングが大切
先ほど、最大限に機能改善を図ってから復職と述べましたが、仕事の再開のタイミングは非常に大切となってきます。特に病気により休職というかたちをとられている方は、職場に身体機能の状況を知ってもらう、職場復帰のタイミングを細かく話し合える環境をつくることが大切です。
4.仕事をしながら、効果的なリハビリを重ね、仕事効率を高めていく。
仕事復帰というと、身体のことが心配になりがちですが、実際には、身体が更に良くなることもあります。リハビリ期間は、家族やリハビリの中でスタッフと話すのみ、または身体を動かす内容もリハビリの枠に収まっていることが多いです。いざ仕事復帰となると、仕事を通して色々な人と話す、動作や運動量も格段に上がるということが起こりえます。仕事の内容によりますが、リハビリの時間や量よりも、仕事でももっと長い時間動いたりすることがある場合は、リハビリよりも課題量が増えて、身体機能が上がることも大いにあります。むしろ、身体機能を上げるとともに、復職のタイミングを見計らって、機能を上向かせるいい流れをつくっていくことが、長期的に必要となってきます。
5. 病気をしたことが、悪いことだけではない。
仕事を行っていた生活から、突然病気となり、もとの生活を送れなくなってしまった。初めは、身体の状況を受け入れることや、不安が多く、精神的に不安定な時期を過ごした方は少なくありません。そこから、身体機能を上げていき、少しずつ病前の生活を取り戻していきながら、最終的に社会復帰を果たしていく。健康なことに越したことは、ありませんが、病気になったことは、振り返ると悪いことばかりではありません。
当施設では、整形外科の術後の方、脊髄損傷、脳卒中の後遺症をお持ちの方、様々な方が復職に向けて、または仕事しながらもリハビリに励まれています。今回は、大まかに5つのポイントを述べさせて頂きましたが、復職支援といっても多様性があり、リハビリ過程は身体機能の状態や、職種によっても、個別性が強くあります。
リハビリベースの体験リハビリしてみませんか?
2024 年 2 月 24 日公開
脳梗塞×リハビリ ~リハビリを成功させる鍵~
今回は、脳梗塞後のリハビリにおいて、後遺症を大きく改善させるポイント を述べていきます。
多様な脳梗塞後遺症
具体的な方向性 を決めていくことが重要です。
始めに脳梗塞が起こり、急性期を終えて、全身の状態が安定してから、リハビリ開始となります。獲得したい と思うか。目指すべき到達点をより具体化 することで、改善スピードを加速することができます。リハビリベース国分寺 では、麻痺の部位や度合いを評価し、到達可能な動作や活動を、期間とともに提示します。具体的な目標設定 を行い、オーダーメイドのリハビリプログラム を立案して参ります。そちらをリハビリ毎に振り返りながら、機能改善を着実に進めていきます。
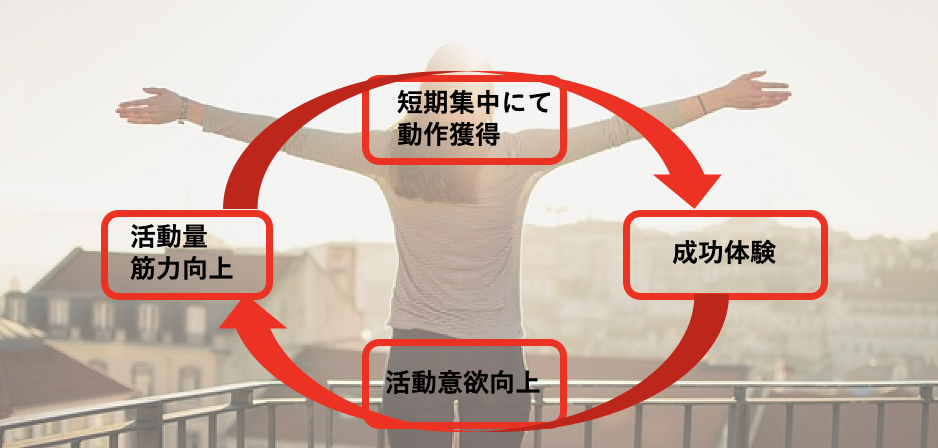
短期集中
リハビリの効果を出すためには、
短期集中 で機能改善を図ることがより効果的です。リハビリに集中して、自分と向き合うことにより、効果的な運動学習効果を得ることができます。
また、集中的に動作改善を重ねることで、1人で行える動作に短期間で到達でき、そこから長期的な効果へつなげることが出来ます。
立ち座りが不安定で、出来なかったところから、1人で行えるようになると、日常生活の動作量が格段と増えてくることも、短期間での効果から生み出される良さの一つです。
身体機能の改善と日常生活の参加
短期集中による効果を、日常生活でも発揮することが、リハビリでは必要不可欠です。獲得できた立ち上がりや歩行を、普段から行ってもらうことで、筋力や持久力が増し、より難易度の高いバランス、応用的な歩行に発展させていくことができます。
短期集中で機能や動作改善を図り、日常生活でできることを増やす。正のサイクル が、リハビリの効果を一気に加速させていきます。
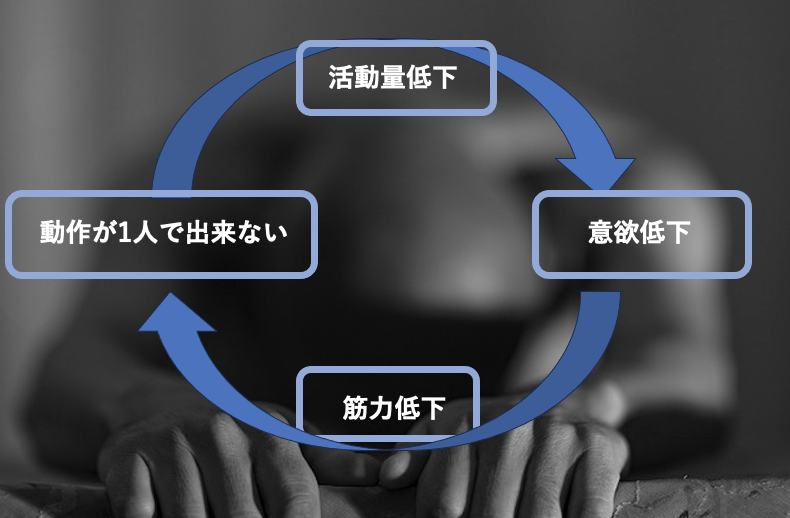
心理サポート
リハビリの過程で、脳梗塞による感情的・精神的な起伏がみられるのは自然なことです。脳梗塞後には、抑うつ、不安、ストレス、焦りなどを皆さんが経験します。時に、周りのご家族様も、どうしたらいいのかと、心配が多くなってしまうこともあると思います。
リハビリベース国分寺 では、単にリハビリをするだけでなく、ご利用者様やご家族様と、
コミュニケーション を多く重ねていくことを重視しています。思い違いや不安な部分に対して、現在の病態や、改善されるリハビリの過程を説明していくことで、常に軌道修正と、リハビリの動機付けを図っていきます。
心が動かなければ、身体も動きづらくなってしまうのは、当然なことです。心理的な面でも、上向かせていくことで、負のサイクルを抜け出し、
効果的な、結果の出るリハビリの流れ を生み出せるように、
リハビリベース国分寺 は最大限のサポートを目指していきます。
2023年8月31日作成 2024年2月24日編集
今回は、脳梗塞後のリハビリにおいて、後遺症を大きく改善させるポイントを述べていきます。
多様な脳梗塞後遺症
脳梗塞の後遺症と言っても症状は様々です。
「手足は動かせるが、バランスが取れない」。「片側が思うように動かない」。
このように、症状が様々なのも、脳梗塞が起きた部位により、障害される経路や身体の箇所が様々だからです。
脳梗塞で非常に起きやすい片麻痺に関しては、発生機序から期間、リハビリの流れに関して、
突然脳梗塞で右片麻痺になってしまったら? で述べさせてもらいました。
その他の、脳幹や小脳梗塞などの後遺症に関しても、細かく
脳血管リハビリテーション➂ に書かれているので、ご覧下さい。
脳梗塞の後遺症は、様々と話しましたが、それによってリハビリによる到達点も異なります。初めに脳梗塞が起こり、急性期を終えて、全身状態状態が安定してから、リハビリ開始となります。
短期集中
リハビリの効果を出すために、短期集中で機能改善を図ることがより効果的です。理由として、リハビリに集中して、自分と向き合うことにより、効果的な運動学習効果を得ることができるからです。また、集中的に動作改善を重ねることで、1人で行える動作に短期間で到達でき、そこから長期的な効果へつなげることが出来ます。立ち座りが不安定で、出来なかったところから、1人で行えるようになると、日常生活の動作量が格段と増えくることも、短期間での効果から生み出される良さの一つです。
身体機能の改善と日常生活の参加
短期集中の効果を、最終的に日常生活にて効果を発揮させることが、リハビリでは必要不可欠です。獲得できた立ち上がりや歩行を、普段から行ってもらうことで、筋力や持久力が増し、より難易度の高いバランス、応用的な歩行に発展させていくことができます。
心理サポート
リハビリの過程で、脳梗塞による感情的・精神的な起伏がみられるのは自然なことです。脳梗塞後に、抑うつ、不安、ストレス、焦りなどを皆さんが経験します。時に、周りのご家族様も、どうしたらいいのかと、心配が多くなってしまうこともあると思います。特にリハビリベース国分寺では、ご利用者様やご家族様と、コミュニケーションを多く重ねていきます。思い違いや、不安な部分に対して、現在の病態や、改善されるリハビリの過程を説明していくことで、常に軌道修正と、リハビリの動機付けを図っていきます。やはり、心が動かねければ、身体も動きづらくなってしまうのは、当然なことです。心理的な面でも、上向かせていくことで、負の循環から、効果的な結果の出るリハビリの流れを生み出せるように、目指していきます。
リハビリベースの体験リハビリしてみませんか?
尾作研太 理学療法士 回復期病院にて4年間勤務、主に整形外科や脳血管疾患、脊髄損傷のリハビリに従事。海外の大学にて、ヘルスケアの学位を取得後、訪問リハビリと地域の介護予防に参画。脳血管疾患の方の動作獲得や、装具を含めた歩行の修正、社会復帰までサポートしている。
2024 年 2 月 20 日公開
パーキンソン病とはどんな病気?
パーキンソン病とはどんな病気?
パーキンソン病は決して珍しい病気ではありません。加齢とともに発症しやすいため、高齢化が進んでいる日本では、今や一般的な病気とさえいわれるようになってきました。現在、日本には約15万人の患者がいます。
【目次】
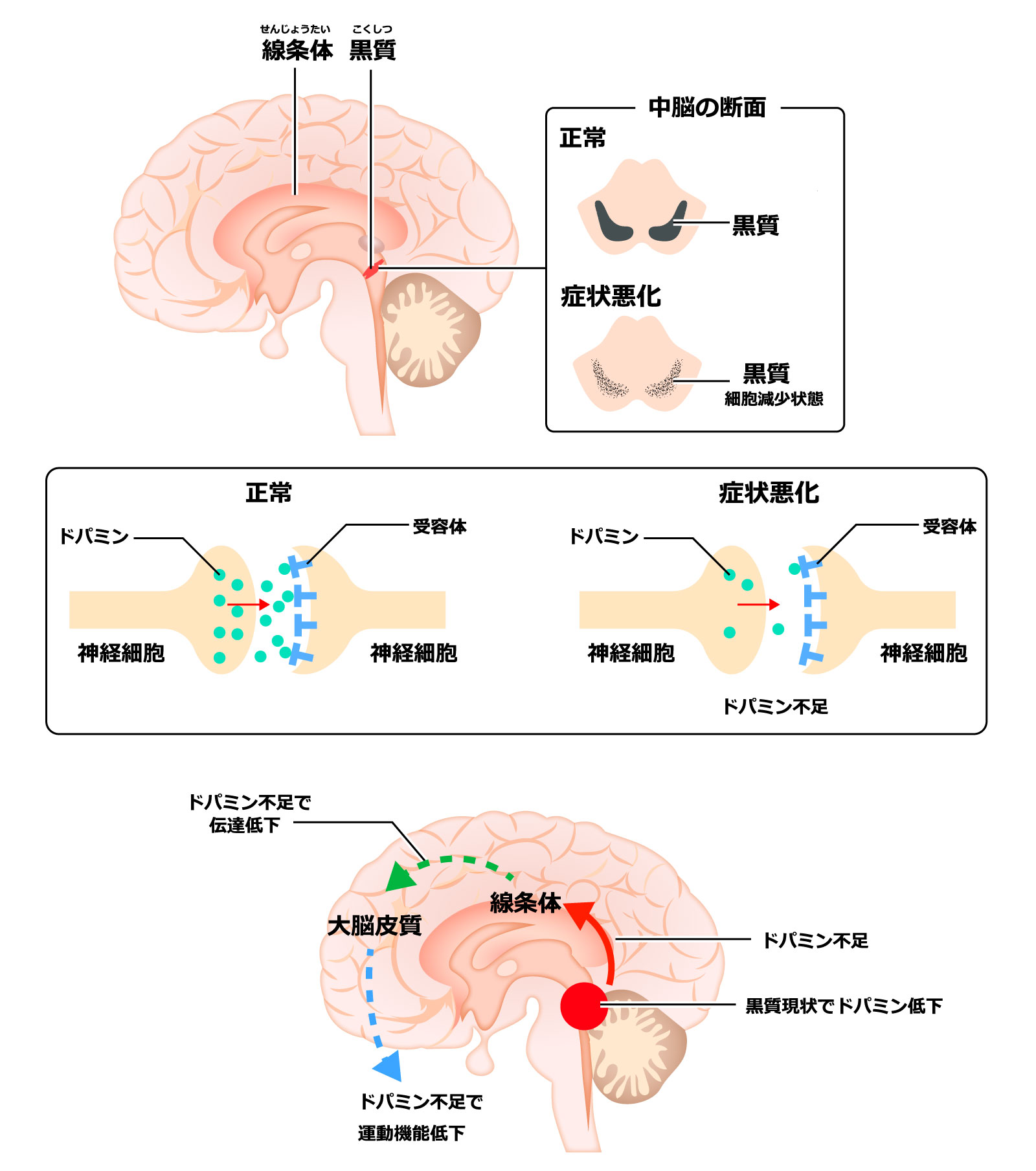
●パーキンソン病とは
パーキンソン病とは、大脳の下の「中脳」にある「黒質」のドパミン神経細胞の変性を主体とする、進行性変性疾患です。ドパミン神経細胞とは、脳内で情報の運搬役を担っている神経伝達物質の一つで、主に運動や学習、感情、意欲、ホルモンの調節に関わっています。
パーキンソン病の初発年齢は若年から老年まで幅広いです。50歳代から60歳代で発病することが一般的ですが、まれに40歳以下で起こる場合もあり、若年性パーキンソン病と呼ばれています。
パーキンソン病による運動障害には、「
振戦しんせん 」、「
固縮こしゅく 」、「
無動むどう ・
寡動かどう 」、「姿勢反射障害」の4主要徴候があります。
*詳細は下記表
この中でも初発症状としては振戦がもっとも多く(約60%)、次いで歩行障害(20%)、動作緩慢(20%)などで気づかれることもあります。中には痛みで発症する症例もあり、整形疾患だと思って治療していたがなかなかよくならず、そのうちに振戦が出現して診断に至るケースもあります。
運動障害は左右差が明らかなことが多く、ゆっくりと進行していき、進行期には無動と姿勢反射障害が目立ってきます。長期の薬物治療を必要とするため、副作用による運動障害を呈する場合もあるので、注意が必要です。
振戦
4~6Hz前後の比較的ゆっくりした規則的なふるえで、安静時に強く持続性があり、運動により減弱・消失するため安静時振戦と呼ばれます。通常、片側のみの手指や上肢あるいは下肢から始まり同側の他肢へ、次いで対側へと拡大していきます。病気の進行とともに頭頚部とうけいぶ などに広がることもあります。
固縮(筋強剛きんきょうごう )
固縮(筋強剛)とは、パーキンソン病患者の関節を受動的に曲げ伸ばしさせるときに認められる抵抗(筋緊張)が亢進した状態です。筋肉を伸ばすとき一様に持続的な抵抗があるときは鉛管様固縮、伸ばしている途中でがくがくと断続的な抵抗を感じるときは歯車様固縮といいます。
無動・寡動
運動麻痺がないのにも関わらず動作の開始に非常に時間がかかり、いったん動作を開始できても緩慢で、通常の時間内には完全に遂行できず、場合によっては動作全体が欠如したようにみえる症状を無動・寡動といいます。日常生活中に認められる動作緩慢、動作開始遅延、仮面様顔貌、小字症、小声、単調発語などの症状は無動の表れです。
姿勢反射障害・姿勢保持障害
初期にはあまり見られませんが、病気が進行すると、体が傾いた時に姿勢を立て直すことができなくなり、転びやすくなる症状が出ます。その症状を姿勢反射障害と呼びます。座っている時に、姿勢をまっすぐ保つことができず、斜めに傾いたり、前や後ろに倒れてしまったりします。歩行中では重心が前方に偏移し、加速歩行・突進歩行といわれる歩容を呈し、衝突や転倒をきたしてしまいます。姿勢反射障害が重度になると、立っている銅像が倒れるように、受け身の姿勢を取ることなく倒れてしまい、大きな外傷や骨折につながってしまいます。
【パーキンソン病による自律神経障害】
パーキンソン病による自律神経障害でもっとも頻度の高い症状は、消化管運動障害(特に便秘)です。他には、神経因性膀胱、起立性低血圧・食後低血圧(高度な場合は突然死のリスクともなる)、脂顔、四肢浮腫、発汗、嗅覚の異常などが認められます。
【パーキンソン病による精神症状】
パーキンソン病による精神症状には抑うつ症状、認知機能障害、睡眠障害などがみられます。中でも抑うつ症状を合併する方は多く(30~90%)、運動障害が現れる前に抑うつ症状を認める場合も少なくありません。また、皮質下性痴呆と呼ばれる特有の認知機能障害を認める場合もまれではありません(20%前後と報告されている)。
【パーキンソン病の重症度分類】
パーキンソン病の重症度は一般に、生活機能障害度分類およびHoehn-Yahr分類により評価されることが多いです。近年ではパーキンソン病統一評価尺度 UPDRS(unified Parkinson's disease rating scale)による評価が普及してきています。国際的評価スケールとして信頼性が高く、特に、治療効果判定に用いられることが多いです。
生活機能障害度分類およびHoehn-Yahr重症度分類
生活機能障害度分類
Hoehn-Yahr 重症度分類
Ⅰ度
日常生活、通院にはほぼ介助は不要
stage1
左右どちらか一側性の軽度機能障害(振戦、固縮)のみ
stage2
両側性または体幹の機能障害はあるが、バランス障害はない
Ⅱ度
日常生活、通院に部分介助が必要
stage3
歩行障害が明らかで、軽度の姿勢反射障害がある
stage4
無動を含む機能障害が高度で、姿勢反射障害のため転倒しやすい
Ⅲ度
日常生活に全介助が必要
stage5
介助がないと寝たきり、あるいは車いすの生活になる
パーキンソン病統一評価尺度 UPDRS
Ⅰ.精神機能、行動および気分
このパートは16点満点。4項目(知的機能障害、思考障害、抑うつ、意欲・自発性)を0~4点の5段階で評価。
Ⅱ.日常生活動作(ADL)
このパートは52点満点。全13項目(会話、唾液分泌、嚥下、書字、食物の咀嚼、食器の取り扱い、着衣、寝返り、転倒(すくみ足によらないもの)、歩行中のすくみ足、歩行など)のそれぞれを0~4点の5段階で評価。
Ⅲ.運動能力
このパートは56点満点。全14項目(言語、表情、安静時振戦、動作時・姿勢時振戦、固縮、指タップ、手指の運動、手の回内・回外運動、下肢の敏捷性、椅子からの立ち上がり、姿勢、歩行、姿勢の安定性、身体の動作緩慢)のそれぞれを0~4点の5段階で評価する。
Ⅳ.治療の合併症
このパートは23点満点。全11項目(ジスキネジア、症状の日内変動、その他の合併症など)を評価。11項目のうち、5項目は0~4の5段階評価だがその他は2段階評価となる。
【パーキンソン病の治療方法】
パーキンソン病の治療方法は大きく分けて3つあり、薬物療法、非薬物療法、リハビリテーションが挙げられます。
薬物療法
薬物療法には➀ドパミン代謝異常に対する薬物療法、➁ドパミン受容体刺激療法、➂アセチルコリン神経系抑制療法、➃ノルアドレナリン補充療法、➄随伴症状に対する薬物療法があります。
非薬物療法
薬物療法による効果が不十分な場合や、副作用が強く薬物療法を継続しがたい場合などには、外科的介入を選択する場合があります。
リハビリテーション
パーキンソン病の症状では、疾患由来の一次的障害、廃用はいよう などの二次的な障害、これらが複合した障害を生じます。一次的障害の中には、理学療法の介入効果が報告されていないものもありますが、機能障害・能力障害を防ぐために、できるだけ早期から薬物療法とともにリハビリテーションを開始し、そして継続していくことが非常に重要です。対象者の身体評価の中で「何が日常生活動作の妨げになっているのか」問題点を抽出してリハビリメニューを組むことが必要であり、状態に応じて身体評価やリハビリメニューを変えていくことも大切です。
【まとめ】
パーキンソン病はゆっくりと徐々に進行していく進行性変性疾患であり、現状ではパーキンソン病を治癒させる治療方法はまだありません。また、長い時間をかけて向き合っていく疾患になるので、出現する症状の種類や重症度、病気の経過はそれぞれ異なります。
そのため、治療目標は「治す」ではなく「症状の緩和」となります。一人ひとりの病状、生活状況に合わせた、細やかな内服調整や、リハビリプランの調整が必要になってきます。
さらに、パーキンソン病とどう向き合っていくかが大切になります。家の中に引きこもりがちになり身体活動量が減少し廃用を招いたり、ストレスを蓄積させたりすることはよくありません。
リハビリベース国分寺では、発症からの経過年数や日数制限にとらわれず、身体機能向上・改善のためのリハビリが可能です。保険外サービスになりますのでリハビリ内容の自由度は高く、「
人混みを歩く練習がしたい! 」「
プロ野球観戦に行きたい! 」などのサポートもできます。
見学や相談、体験リハビリは随時受付中です。
「80代女性 N様 パーキンソン病 対麻痺 大腿骨頸部骨折」
こちらの例以外にも、
施設内限定 で閲覧できる資料もございます。
是非一度、リハビリベース国分寺へお越しください!
相談や体験リハビリを通して、皆様のお悩みを解決するお手伝いをすることができたら幸いです。
パーキンソン病とはどんな病気?
パーキンソン病は決して珍しい病気ではなく、現在、日本では約15万人の患者数がいます。
【目次】
●パーキンソン病とは
パーキンソン病は大脳の下の「中脳」にある「黒質」のドパミン神経細胞の変性を主体とする進行性変性疾患になります。ドパミン神経細胞とは、脳内で情報の運搬役を担っている神経伝達物質の一つで、主に運動や学習、感情、意欲、ホルモンの調節に関わっています。
パーキンソン病による運動障害には振戦、固縮、無動・寡動、姿勢反射障害の4主要徴候があります。この中でも初発症状としては振戦がもっとも多く(約60%)、次いで歩行障害(20%)、動作緩慢(20%)などで気づかれることもあります。中には痛みで発症する症例もあり、整形疾患だと思って治療していたがなかなかよくならず、そのうちに振戦が出現して診断に至るケースもあります。
振戦
4~6Hz前後の比較的ゆっくりした規則的なふるえで、安静時に強く持続性であり、運動により減弱・消失するため安静時振戦と呼ばれます。通常、片側のみの手指や上肢あるいは下肢から始まり同側の他肢へ、次いで対側へと拡大していきます。病気の進行とともに頭頚部などに広がることもあります。
固縮(筋強剛)
固縮(筋強剛)とは、パーキンソン病患者の関節を受動的に曲げ伸ばしさせるときに認められる抵抗(筋緊張)が亢進した状態です。筋肉を伸ばすとき一様に持続的な抵抗があるときは鉛管様固縮、伸ばしている途中でがくがくと断続的な抵抗を感じるときは歯車様固縮といいます。歯車様固縮は筋緊張亢進に安静時振戦のリズムが加わった症候ですが、患者・病期によっては安静時振戦が目立たず軽度の歯車様固縮のみがみられることもあります。初期には手関節や肘関節によくみられ、病期の進行に伴い、肩関節、股関節、頚部などにも固縮が現れます。固縮が強い場合、手指や足趾の関節変形を認める場合もあります。
無動・寡動
運動麻痺がないのにも関わらず動作の開始に非常に時間がかかり、いったん動作を開始できても緩慢で通常の時間内には完全に遂行できず、場合によっては動作全体が欠如したようにみえる症状を無動・寡動といいます。日常生活中に認められる動作緩慢、動作開始遅延、仮面様顔貌、小字症、小声、単調発語などの症状は無動の表れです。
姿勢反射障害・姿勢保持障害
初期にはあまり見られませんが、病気が進行すると、体が傾いた時に姿勢を立て直すことができなくなり、転びやすくなる症状を姿勢反射障害と呼びます。座っている時にも、姿勢をまっすぐ保つことができず、斜めに傾いたり、前や後ろに倒れてしまったりします。
【パーキンソン病による自律神経障害】
パーキンソン病による自律神経障害でもっとも頻度の高い症状は消化管運動障害(特に便秘)で、他には神経因性膀胱、起立性低血圧・食後低血圧(高度な場合は突然死のリスクともなる)、脂顔、四肢浮腫、発汗、嗅覚の異常などが認められます。
【パーキンソン病による精神症状】
パーキンソン病による精神症状には抑うつ症状、認知機能障害、睡眠障害などがみられます。中でも抑うつ症状を合併する方は多く(30~90%)、運動障害が現れる前に抑うつ症状を認める場合も少なくありません。また、皮質下性痴呆と呼ばれる特有の認知機能障害を認める場合もまれではありません(20%前後と報告されている)。
【パーキンソン病の重症度分類】
パーキンソン病の重症度は、一般に生活機能障害度分類およびHoehn-Yahr分類により評価されることが多いです。近年ではパーキンソン病統一評価尺度 UPDRS(unified Parkinson's disease rating scale)による評価が普及してきています。
生活機能障害度分類およびHoehn-Yahr重症度分類
生活機能障害度分類
Hoehn-Yahr 重症度分類
Ⅰ度
日常生活、通院にはほぼ介助は不要
stage1
左右どちらか一側性の軽度機能障害(振戦、固縮)のみ
stage2
両側性または体幹の機能障害はあるが、バランス障害はない
Ⅱ度
日常生活、通院に部分介助が必要
stage3
歩行障害が明らかで、軽度の姿勢反射障害がある
stage4
無動を含む機能障害が高度で、姿勢反射障害のため転倒しやすい
Ⅲ度
日常生活に全介助が必要
stage5
介助がないと寝たきり、あるいは車いすの生活になる
パーキンソン病統一評価尺度 UPDRS(unified Parkinson's disease rating scale)
Ⅰ.精神機能、行動および気分
4項目(知的機能障害、思考障害、抑うつ、意欲・自発性)を0~4点の5段階で評価。このパートは16点満点。
Ⅱ.日常生活動作(ADL)
このパートは52点満点。全13項目(会話、唾液分泌、嚥下、書字、食物の咀嚼、食器の取り扱い、着衣、寝返り、転倒(すくみ足によらないもの)、歩行中のすくみ足、歩行など)のそれぞれを0~4点の5段階で評価。
Ⅲ.運動能力
このパートは56点満点。全14項目(言語、表情、安静時振戦、動作時・姿勢時振戦、固縮、指タップ、手指の運動、手の回内・回外運動、下肢の敏捷性、椅子からの立ち上がり、姿勢、歩行、姿勢の安定性、身体の動作緩慢)のそれぞれを0~4点の5段階で評価する。
Ⅳ.治療の合併症
このパートは23点満点。全11項目(ジスキネジア、症状の日内変動、その他の合併症など)を評価。11項目のうち、5項目は0~4の5段階評価だがその他は2段階評価となる。
【パーキンソン病の治療方法】
パーキンソン病の治療方法は大きく分けて3つあり、薬物療法、非薬物療法、リハビリテーションが挙げられます。
薬物療法
薬物療法には➀ドパミン代謝異常に対する薬物療法、➁ドパミン受容体刺激療法、③アセチルコリン神経系抑制療法、➃ノルアドレナリン補充療法、➄随伴症状に対する薬物療法があります。
非薬物療法
薬物療法による効果が不十分な場合や副作用が強く薬物療法を継続しがたい場合などには外科的介入を選択する場合があります。
リハビリテーション
パーキンソン病の症状では、疾患由来の一次的障害、廃用などの二次的な障害、これらが複合した障害を生じます。一次的障害の中には、理学療法の介入効果が報告されていないものもありますが、機能障害・能力障害を防ぐためにできるだけ早期から薬物療法とともにリハビリテーションを開始し、そして継続していくことが非常に重要です。
【まとめ】
パーキンソン病はゆっくりと徐々に進行していく進行性変性疾患であり、現状ではパーキンソン病を治癒させる治療方法はまだありません。そのため、治療目標は「治す」ではなく「症状の緩和」です。一人ひとりの病状、生活状況に合わせた細やかな内服調整やリハビリプランの調整が必要になってきます。また、長い時間をかけて向き合っていく疾患になるので、出現する症状の種類や重症度、病気の経過はそれぞれ異なります。
リハビリベースの体験リハビリしてみませんか?
2024 年 1 月 30 日公開
人工膝関節置換術について
人工膝関節置換術について
人工膝関節置換術を受ける方は年々増加しております。
人工膝関節置換術について
人工膝関節置換術を受ける方は年々増加しております。「手術を受けて良かった」と回答する人が約9割 くらいといわれている程です。
【目次】
●人工膝関節置換術とは
【人工膝関節置換術とは】
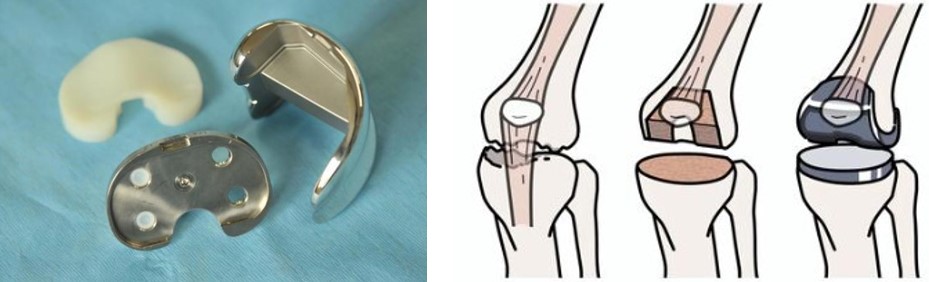
人工膝関節置換術(total knee arthroplasty: TKA)とは、膝の変形性関節症や関節リウマチなどにより痛んだ関節面を関節の代用として人工膝関節に置き換える手術的治療法の一つです。通常、医師が特殊な精密器具を使用し、大腿骨、脛骨、膝蓋骨の損傷した関節面を取り除き、そこへ代わりの人工関節部品を固定します。
【人工膝関節置換術とは】
人工膝関節置換術(total knee arthroplasty: TKA)とは、
膝の変形性関節症 や関節リウマチなどにより痛んだ関節面を、関節の代用として人工膝関節に置き換える、
手術的治療法の一つ です。
通常、医師が特殊な精密器具を使用し、大腿骨、脛骨、膝蓋骨の損傷した関節面を取り除き、そこへ代わりの人工関節部品を固定します。
【人工膝関節置換術との適応疾患】
人工膝関節置換術(TKA)の適応疾患は、膝の変形性関節症、関節リウマチ、骨壊死などにより関節の変形や破壊が進行している症例です。これらの疾患によって、膝関節の痛みや可動域の制限、歩行困難などの症状が出現します。第一選択として保存療法が選択されますが、保存療法で効果がみられなかった場合、手術の適応となります。
【人工膝関節置換術との適応疾患】
人工膝関節置換術(TKA)の適応疾患は、膝の変形性関節症、関節リウマチ、骨壊死などにより関節の変形や破壊が進行している症例です。これらの疾患によって、膝関節の痛みや可動域の制限、歩行困難 などの症状が出現します。除痛効果 に優れています。また、膝の骨や靱帯が欠損しているため膝がグラグラして歩けない、という症状の方に対しても効果的で、歩行のしやすさ も期待できます。変形のために膝がひどく曲がってしまった方(O脚やX脚)、まっすぐ伸ばせない方にも、効果があります。
【人工膝関節置換術の術式】
人工膝関節置換術(TKA)の手術は、一般的に麻酔下で行われ、大きく分けて2つの方法があります。人口膝関節全置換術 、人口膝関節部分置換術 です。膝関節全体に変形が進んでいる場合は人工膝関節全置換術、膝関節の限られた部位の変形であれば、人工膝関節部分置換術が選択されます。
【人工膝関節置換術の術式】
人工膝関節置換術(TKA)の手術は、一般的に麻酔下で行われ、大きく分けて2つの方法があります。人口膝関節全置換術 、人口膝関節部分置換術 です。膝関節全体に変形が進んでいる場合は人工膝関節全置換術、膝関節の限られた部位の変形であれば、人工膝関節部分置換術が選択されます。
【人工膝関節置換術の効果】
人工膝関節置換術が世界中でおこなわれるようになって40年以上が経過しましたが、近年さらに人工関節の素材やデザインが進歩してきています。当初10~15年とされていた耐久年数も、正しく手術が行われれば、耐久年数が20年以上期待できることが分かってきています。レクリエーションレベルでの軽いスポーツ活動(ゴルフ、卓球、水泳、ハイキングなど)が可能 になる手術です。適切なリハビリ を行わなければなりません。
【人工膝関節置換術との合併症】
●感染症
●血栓症
●神経障害
●骨折
●人工関節の緩み
感染症
人工関節に置換された膝関節に細菌が進入する合併症で、その発生率は1〜 3%とされています。主に手術中に細菌が侵入したために発生する早期感染症と、術後、歯槽膿漏・難治性の痔・皮膚の傷などから二次的に細菌感染を起こす遅発感染症があります。糖尿病、関節リウマチで薬物治療中の方、ステロイド治療中の方は感染率が高くなります。
血栓症
手術するにあたり、生体は出血に対する自己防御反応として血液が固まりやすい状態になります。また手術中、手術後には下肢をあまり動かすことが出来ないため、下肢の血流が停滞し下肢の静脈内に血栓(血液のかたまり)が出来ます。この状態を深部静脈血栓症といいます。さらにこの血栓がはがれ落ち、この血栓が血流に乗って移動し、肺の血管につまった状態を肺塞栓症といいます。肺塞栓症は命にかかわる重大な合併症となることがあります。肺塞栓症の予防のためには、深部静脈血栓症の予防が大切です。術後に弾性ストッキングを着用したり下肢にメドマー(空気ポンプ)を装着したりします。また、血栓予防の薬の服用や足趾を動かすエクササイズを行うこともあります。
神経障害
手術によって周囲神経の損傷が生じ、創部痛や四肢のしびれなどが起こることがあります。また、術後の管理不足による腓骨神経麻痺にも注意が必要です。
骨折
人工膝関節置換術を受けた場合、術後に人工関節周囲の骨密度が低下することが多く報告されています。そのため、万が一転倒してしまうと人工膝関節の周囲で骨折をする可能性があります。
人工関節の緩み
人工関節を長期使用していると、人工関節と骨との接着面にゆるみが生じ、膝痛を発生させ歩行障害が出現する事がありあます。ゆるみが進行する場合には人工関節を再度入れ直す必要もでてきます。定期的なレントゲン検査や骨粗鬆症の予防・治療、膝周囲のリハビリが重要になってきます。
【人工膝関節置換術の入院期間】
人工膝関節置換術(TKA)の手術は、膝関節の疾患に対する治療法の一つであり、患者の生活の質を向上させるために行われます。手術前には、患者の身体的状態、年齢、病歴、手術目的、手術方法などを総合的に評価し、手術の適否を判断する必要があります。リハビリベース国分寺では、術後のリハビリはもちろん、術前のリハビリもみっちり行うことが出来ます。
【まとめ】
人工膝関節全置換術と人工膝関節部分置換術の比較
術式
適応症
身体への負担
術後の膝屈曲角度(目安)
耐久年数
退院までの期間
全置換術
関節全体が痛んでいる場合
手術部分が多いため、部分置換よりも負担は大きい
深いしゃがみ込みや正座は難しい(120~130°程度)
20年以上
2~4週間
部分置換術
関節の一部のみ痛んでいる場合
全置換術のおよそ半分程度
深いしゃがみ込みや正座ができることもある(135~145°程度)
15年以上
1~3週間
近年、入院期間の減少や保険内リハビリでの制限などといった医療保険制度が徐々に厳しくなってきている印象です。
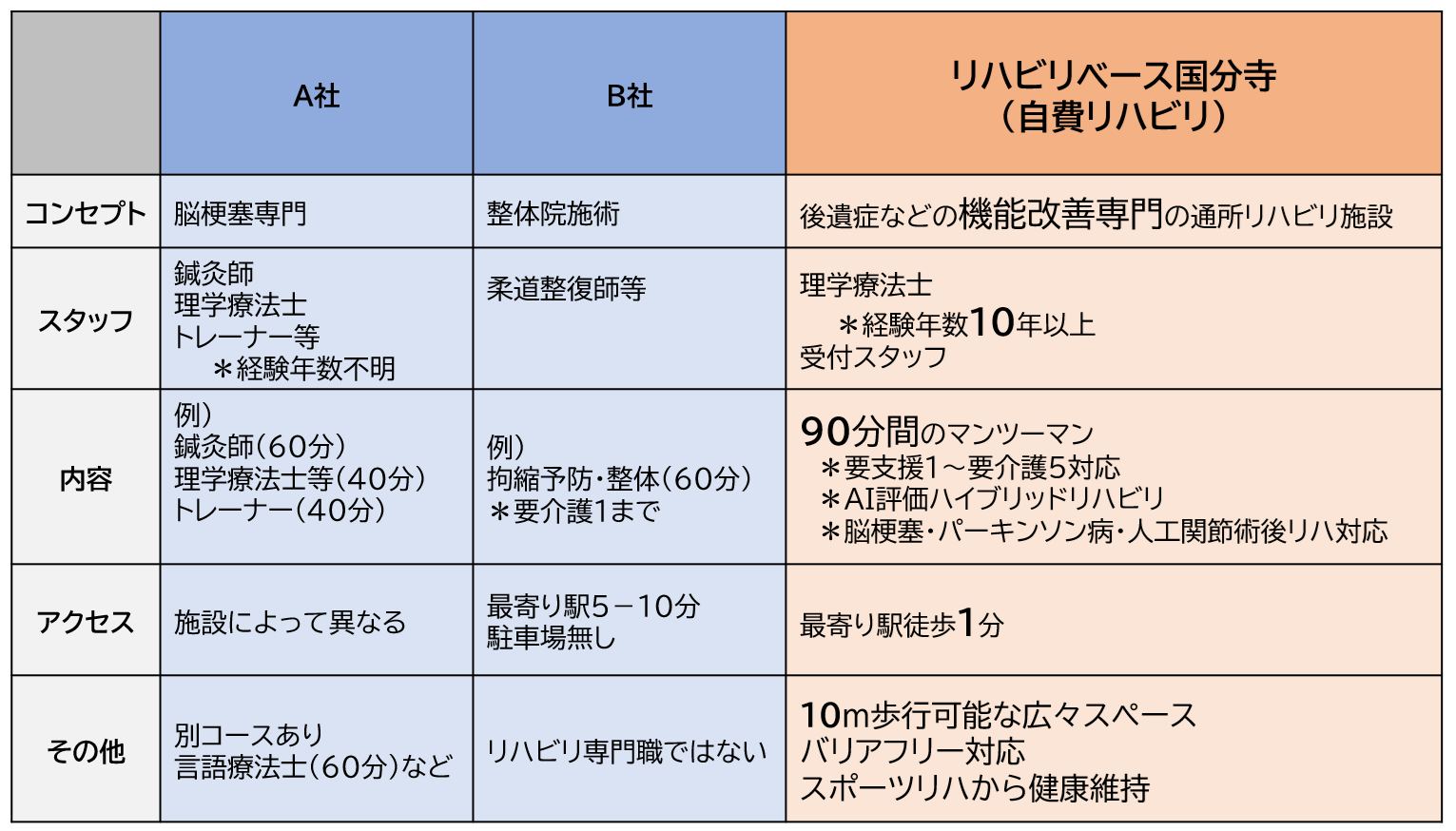
リハビリベース国分寺 では、ご利用者様のニーズに合わせた、期間や日数制限などがないオーダーメイドリハビリ (1回90分間のコース制/3種類のプランより選択)。ご利用者様の身体を細かく評価 させていただき、一人ひとりに合った的確なリハビリプラン を組んだ後に、90分間 の中で、身体のケアはもちろん、運動量を十分に確保し、身体機能向上に向けたハイブリッドなリハビリを行っています。
リハビリベースの体験リハビリしてみませんか?