はじめての方へ①―医療・介護保険との違い―
はじめまして、JR国分寺駅南口徒歩1分のところにありますリハビリベース国分寺の院長の原嶋です。
リハビリベースは脳梗塞、脳出血の後遺症の方だけでなく、難病と言われるパーキンソン病や脊髄小脳変性症などの神経疾患の方、脊柱管狭窄症や変形性関節症などの骨・関節疾患の方、また骨折などの術後のリハビリなど様々な目的でご利用していただいております。約7割の方が介護保険をお持ちで、デイサービスや訪問リハビリなどの介護保険リハビリ、または整形外科の外来などの医療保険と併用される方が多くいらっしゃいます。
はじめての方に多い疑問の1つとして『保険リハビリとの併用できるの?』とよくご質問をいただきます。
そこで、今回は医療・介護保険と当施設のリハビリの違いについてご説明致します。
医療・介護保険を用いたリハビリは、保険申請が適用されれば1~3割負担でリハビリを受けることが可能です。
しかし、、
時間や日数などの法的制限や施設側のリハビリ体制などから様々な制限があることもあります。
リハビリベース国分寺は保険外のリハビリを提供しており、医療・介護保険との併用のご利用も可能です。
私達は現在の身体状況などを踏まえて、上手な活用方法についてもご提案させていただいております。
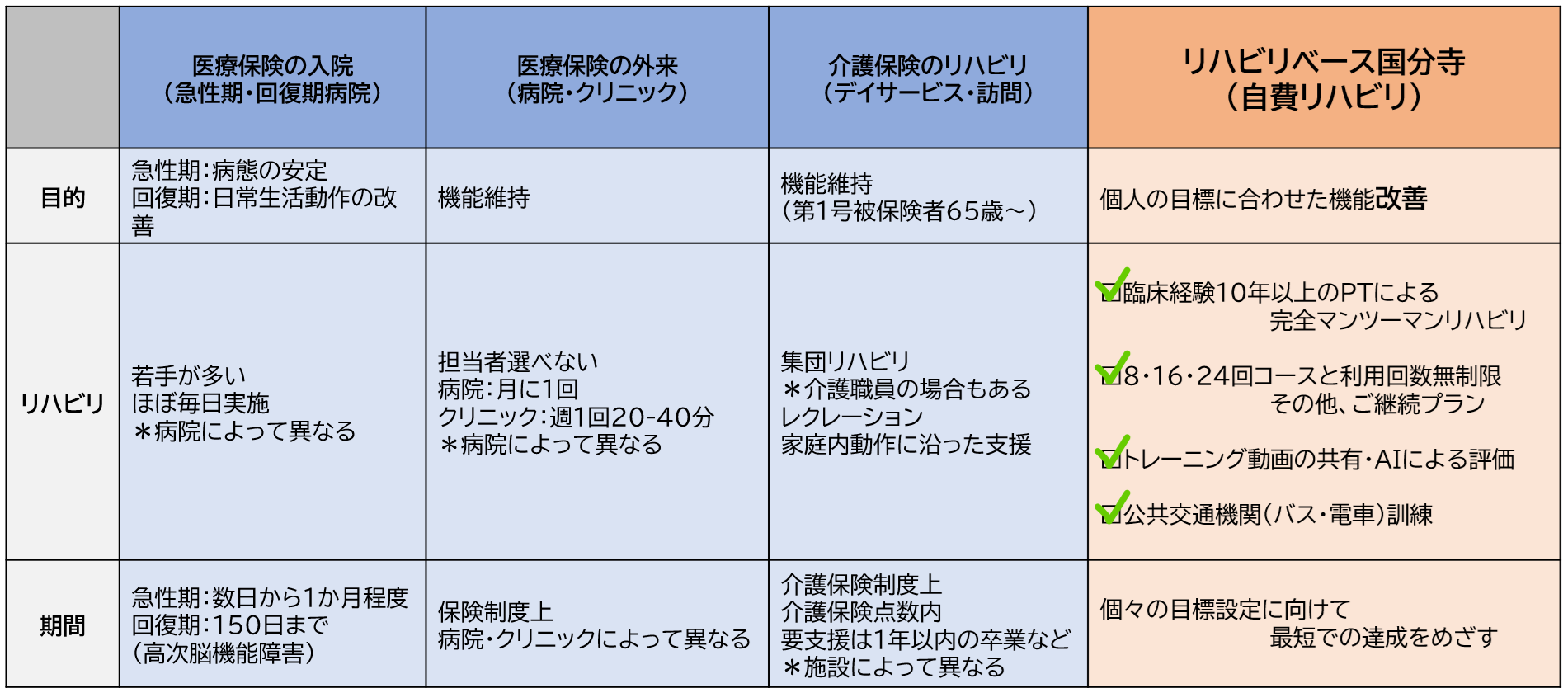
1、医療・介護保険のリハビリを使って出来ること・できないこと
医療・介護保険でのリハビリは、国民が同等に医療・介護保険を利用しながら保険適用されたリハビリを受けることができる国のサービスですが、社会保障費など財源、制度上の観点からできないこともあります。
自費リハビリであるリハビリベースと医療・介護保険でのサービスとでは次のような違いがあります。
✅セラピストの経歴がわからない
基本担当者は選べません。また、回復期病院を中心に「若い人が多かったよ。」とか、「その人に悪くて、変更希望は出せなかった。」というお話を聞きます。年間1万人の理学療法士が養成校から卒業し、多くの新人理学療法士が回復期病院に就職する傾向があります。また、各セラピストの背景など掲載しているところはほとんどありません。
当施設ではスタッフの経歴など掲載し、急性期から回復期、在宅など10年以上臨床経験を積んでいます。
ご安心してご利用できる体制を整えています。
✅リハビリ時間、日数に制限がある
医療・介護保険でのリハビリは、日数や内容が法的に定められており、疾患や介護度などによってもリハビリを受けることができる時間や内容に制限があります。そのため目標に対して時間や回数が足りないなどの問題点も実際にございます。
当施設の自費リハビリは、保険外でのサービスとなりますので、時間や期間に制限はありません。8・16・24回コースから選ぶことができ、その後のアフターコースもございます。ご利用者様の目標や希望に対して『納得いくまで』対応することができることが強みです。
✅介護保険でのデイサービスは疾患に特化したサービスではない場合がある
訪問リハビリやデイサービスは、介護度によって利用できるサービスが決まっており、集団でのリハビリや担当するセラピストが日によって変わるなど、きめ細やかなサービスを提供している施設は少ないのが現状です。
当施設では、ひとりひとりの症状や状態に合わせて目標設定を実施しております。まだ保険下でも導入の少ないIVES®や歩行や姿勢などのAI評価などを用いたオーダーメイドのリハビリを完全マンツーマンで提供することで、より改善を図ることが可能です。
2、現在ご利用している、または今後予定しているリハビリ内容を踏まえて目標を設定します
訪問リハビリやデイサービス、医療保険での外来リハビリをしている場合は、そこでのリハビリ内容を必ずお伺いしております。医療・介護保険での内容を踏まえた上で、当施設での目標を計画します。
リハビリベースの体験リハビリしてみませんか?
☟お問合せはコチラ☟

原嶋崇人 リハビリベース国分寺院長 運動器認定理学療法士
小児から高齢者、俳優からスポーツ選手のリハビリを経験。ラグビーワールドカップ2019のスポーツマッサージセラピスト、TOKYO2020大会の医療スタッフとして派遣経験あり。スポーツ現場へのサポート、地域高齢者に対しての介護予防や転倒予防事業の講師などを行っている。
笑顔の介護ワークショップ
当施設では、日々のリハビリの中で、ご利用者だけでなく、ご家族の方に対しても、リハビリ方法のレクチャーをさせて頂くことがございます。
介助する人の負担を減らすことや、介助される側も動きやすくなることにつながります。
介助する人、介助される人の双方にメリットがあり、日常生活動作は繰り返し行うため、長期的にみても大きな効果が得られます。
介護問題を解決するリハビリレクチャー
レクチャーの内容は、難しいものではありません。
「起き上がる」、「立つ、座る」、「立ってバランスを取る」といった、日常生活にて必ず行う動作のポイントをしっかりと抑えていきます。
基本的な動作ではありますが、すべての動作の始まりになります。
この動作が上手くいかなければ、他の応用的な歩く、階段を昇るといった動作も上手くいかず、より介助量は増えてしまいます。
基礎を繰り返し、積み上げることで、他の動作に大きく反映していきます。
私達と、自宅生活の中から、リハビリの好循環を生み出していきましょう。
介護でお困りの方から、普段ご利用者宅に行っているヘルパーさんまで、誰でも参加可能です。
もちろん、お身体の状態によって、様々なケースがあると思います。
時間の許す限り、個別で相談に乗らせて頂き、様々なケースにも対応させて頂きます。
リハビリベースの体験リハビリしてみませんか?
☟お問合せはコチラ☟
冬に気を付けたい病気
冬に起きやすい病気とは?
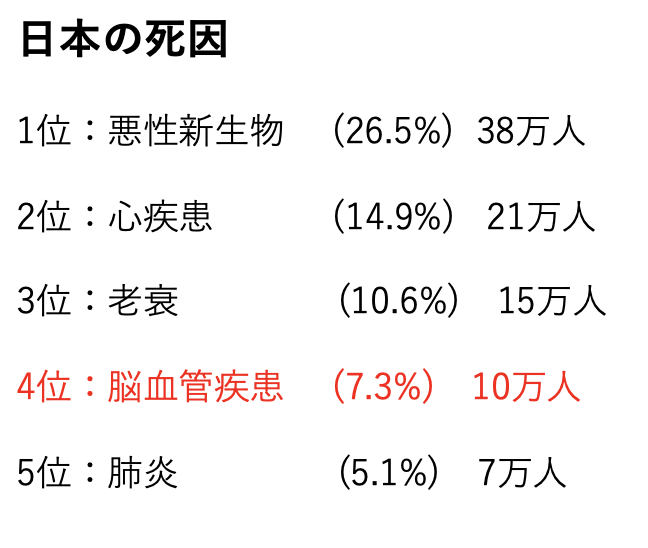
病気には、季節性のものと、そうでないものがあります。季節性とは、四季により病気が起きやすくなる傾向があることを指します。日本国内の死因として、1位にガン、2位に心疾患、3位に老衰、4位に脳血管疾患が挙げられます。この中でも、ガンは季節による死者数の変化はみられませんが、心疾患などの循環器疾患や脳血管疾患は、他の季節と比較し、冬の方が、死者数が多いことが統計の中で明らかになっています。
脳血管疾患では、特に、脳出血とくも膜下出血において、冬季に発症頻度が高い傾向にあります。脳梗塞は、特に年間を通して発症し、強く季節性を示していないのも特徴ですが、心疾患に伴い、リスクが高まる病型もあります。それは、心原性脳塞栓症と呼ばれ、冬場により多くみられる不整脈から生じるため、季節性が認められます。
冬の寒さに対して、引き起こされる心疾患は、代表的なものとして、心筋梗塞、心不全があげられます。他の季節に比べても1.5倍程増加するため、血圧管理や日常生活で、気を付けるべき点があります。
今回は、冬に起きやすい病気の特徴や発生機序から、気を付けるべき点を予防的観点から紹介させて頂きます。
冬になぜ、よく起こる?
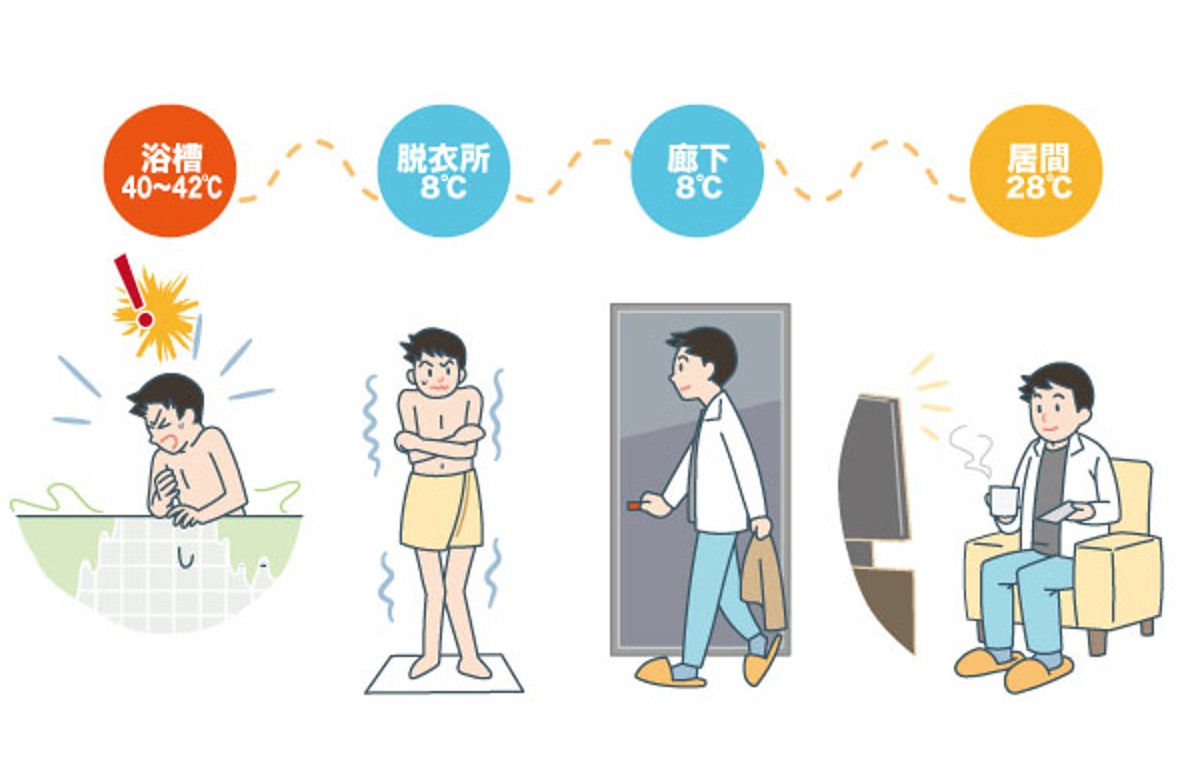
冬は、なんといっても厳しい寒さから、血管が収縮し、血圧が高くなりやすく、脳血管疾患や心疾患の数が他の季節に比べて、多く起こります。
分かりやすい例として、冬場の血圧変動から引き起こやすい現象であるヒートショックがあげられます。みなさんも、この言葉を一度は聞いたことがあるかもしれません。ヒートショックの多発例としては、入浴時が挙げられます。居間で身体を暖めてから、寒い脱衣所や浴室にいくことで血管が収縮し、一気に血圧が上昇します。そこから熱い湯に、入り急激に血管を拡張させることで、血圧が低くなり、意識消失が浴槽内で起こってしまいます。意識消失からそのまま、溺れて死んでしまうことが、冬場特に多いです。逆の現象としても、入浴中、血管が広がり血圧低下した状態から、寒い脱衣所に移動することで、急激に血管収縮し、血圧が高くなる状態もあります。元々、基礎疾患として、高血圧をお持ちの方は、ヒートショックにより更に血圧が高くなり、脳出血や心筋梗塞などが引き起こされる頻度が高まってしまいます。このように寒暖差が強くヒートショックが起こる環境が、冬場は多いため、ヒートショックが起こらない環境を、つくっていくことが冬場の予防策として非常に大切になります。
高血圧性脳出血
脳卒中の中でも、脳梗塞に次いで発生頻度の高い病型として脳出血がありますが、動脈瘤破裂によるものや、高血圧により引き起こされるものなど、誘因は異なります。冬場の寒さから血圧があがり、それが脳出血の引き金となってしまっています。高血圧性脳出血は、季節問わず一年中、血圧管理などから気を付けたいですが、冬場の寒さから血圧の上昇は避けられず、出血を起こすリスクがどうしても高くなります。水分摂取など、その場のリスク回避もできますが、やはり日頃の食生活や服薬管理など、基本的な健康習慣を身に着けることが大切です。
心筋梗塞
狭心症や心筋梗塞は、心臓にある冠動脈が閉塞し、心機能の低下や、不整脈を引き起こします。もともと動脈硬化や、狭心症、心不全を持病としてお持ちの方は、とくにヒートショックなど、血圧に負担のかかる環境下では、負担が多くなります。冬季は特に、不整脈が起こりやすくなるため、心原性脳塞栓症が起こるリスクも高まります。
これらの季節的のある病気の特徴として、血圧に負担のかかる寒い環境にリスクが存在していることと、元々、高血圧や糖尿病、狭心症など、基礎疾患を持つ方々は特に、注意が必要な季節と言えます。
次は、基礎疾患をお持ちの方や、60歳以上の高齢者に向けて、冬の起こりやすい病気に対して、できることや予防策をご紹介させて頂きます。
冬の病気を予防するために
まずは、ヒートショックなど過度に血圧変動を生み出す環境に気を付けて下さい。
ヒートショックを防ぐ10箇条
1)冬場は脱衣室と浴室を暖かくしておく。
2)風呂の温度は38~40度と低めに設定。
3)入浴時間は短めに。
4)入浴前後にコップ一杯の水分を補給する。
5)高齢者や心臓病の方が入浴中は、家族が声を掛けチェック。
6)入浴前にアルコールは飲まない。
7)入浴前後の血圧チェック。(収縮期血圧が180mmHg以上または拡張期血圧が110mmHg以上ある場合は入浴を控える。)
8)ゆっくりお風呂から出る。浴槽から急に立ち上がらないように。
9)居間や浴室の温度をみえるようにする。
10)夕食や日没前の入浴。(午後2~4時ころがおすすめ)
リスクのある方は、上記のように工夫を凝らすことで、危険回避することもできますが、根本的に背負われているリスクに対しても改善が必要かもしれません。
生活習慣病の予防
以下の項目に当てはまる方は、冬場特に注意が必要です。
高血圧、糖尿病、脂質異常症、メタボリックシンドローム、動脈硬化
高血圧の方は、医師から降圧剤の処方をもらい、血圧管理が大切です。食生活の中でも、塩分を控え、一汁三菜のバランスのとれた食生活を推奨します。食事に関しては、より細かく下記にて述べていきます。
重要な栄養素
次に、リハビリをより効果的に進めていくために、具体的にどの栄養素が必要でしょうか。
最近は、特定健康保険食品(トクホ)、機能性表示食品など、科学的な根拠に基づいた商品が多く出されるようになりました。他にもサプリメントなど、健康にまつわる多種多様な商品が出されていますが、基本的には、バランスの取れた適量の食事を摂るが一番大切です。
バランスが摂れた食事とは、「一汁三菜」のことを指します。主食の炭水化物、三種類のおかず、一つは主菜となるお肉や魚などのタンパク質、残りの二つ目は野菜となります。詳しくは、農林水産省に食事バランスガイドをご参照下さい。
食事バランスガイド(厚生労働省)
主食5~7V + 副菜5~6V + 主菜3~5V + 乳製品2V + 果物2V
上から主食である炭水化物、二つ目のおかずとしてサラダや、お浸し、煮物、三つ目にメインディッシュとなる肉や魚などのタンパク質が挙げられます。一日に必要な、割合が○Vで表示されており、代表的な栄養素が含まれる食材と、摂取すべき割合が示されています。
具体的な食事量カロリーは、先ほど述べたリハビリを通して目指すべき、体重の増減によります。あくまでも目安となりますが、年代別の平均消費カロリーは下の図の通りになります。具体的な、一つ一つの食事にかかるカロリー数は、文部科学省の日本食品標準成
分表をご参照下さい。(https://www.mext.go.jp/a_menu/syokuhinseibun/mext_00001.html)
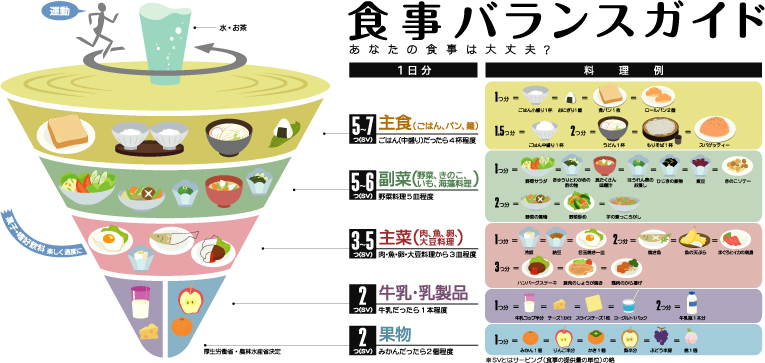
●年代別平均消費カロリー(厚生労働省)
20代 1750~2300kcal
30~40代 1700~2250kcal
50~70代 1650~2050kcal
70歳以上 1350~1600kcal
特に、筋力強化には、肉や魚などのタンパク質が欠かせません。実際には、筋力がついてくるのは、リハビリを開始してから、8週〜12週かかると通例で言われています。 筋力強化や、動作練習をすることで筋の発火頻度(神経と筋の伝達)が向上し、2週間目でも向上がみられますが、純粋に筋肉が大きくなるのは2ヶ月以上を要します。
その過程でも、上記のエネルギー源となる炭水化物を摂り、運動量を挙げていくことと、2ヶ月の経過でタンパク質から、筋肥大を作っていく。
この基本的な、摂取と消費カロリーのバランスと、栄養素のバランスをとることが、リハビリを効果的に進めていくために欠かせません。
注意すべき食事
日本は、透析患者が他国と比較し、非常に多いことでも有名です。透析にいかないまでも、腎不全の予備軍は、8人に1人いるとも言われています。理由としては、背景に糖尿病や高血圧の人が多いという理由もあります。脳卒中の起こる前の予防から、再発予防、糖尿病などの生活習慣病を防ぐためにも、食事と運動は欠かせません。
では実際に注意すべき食事として、塩分過多な食事、食品添加物を多く含むファーストフード、または無機リンを多く含む麺類や加工食品などが挙げられます。もちろんお酒も含まれますが、特に塩分や脂が多い食事はご存知の通り、高コレステロール結晶、高血圧を引き起こし、脳卒中につながるリスクが非常に高いです。脳卒中後の再発を防ぐためにも、食事の管理は非常に大切です。
脳卒中を防ぐ栄養素
血圧を抑える、脳卒中のリスクを低下させる栄養素として、K、CA、Mgが効果的というデータがあります。日常的に消費される食品を上げると、牛乳やヨーグルトなどの乳製品が、脳卒中のリスクを抑えられるという結果があります。55〜68歳の3150人の中年日本人を対象とした調査では、牛乳を飲んでいない人は、2杯以上牛乳を飲んでいる人に比べて、2倍以上、脳卒中を経験しているという事実もあります 。中には、それぞれ運動習慣や、体重、脳血管疾患のある家族歴な様々な因子が背景としてありますが、日常生活で消費される食品に焦点を当てると、脳卒中のリスクを回避できる栄養素が存在します。他にも野菜や果物、海藻類に多く含まれるカリウムも、血圧を抑える、そして脳卒中のリスクを低下させる働きがあると言われています。カリウムの含有量が多い食材として、ほうれん草、アボガド、ごま、アーモンド、カシューナッツなどが挙げられます。

良い習慣を身に着けるために
色々と持病をお持ちの方や、日頃から予防の心がけをしている方はたくさんいらっしゃると思います。中には、食事や運動など、気を付けなくてはいけないとわかっていても、どうすればいいのかわからない。なかなか一人で管理することが難しいと感じている方もたくさんいらっしゃると思います。
リハビリベース国分寺では、脳血管疾患から、整形外科の術後、または予防目的まで、幅広い方々に通って頂いております。現在のお身体の悩みから、日頃の生活週間のサポートまで、携わらせて頂くことで、身体の好循環を生み出していきます。
リハビリでのお悩みや、運動、予防に関してのご相談があれば、お電話や体験にてご相談承っております。
リハビリベースの体験リハビリしてみませんか?
☟体験ページはコチラ☟
小脳出血 バランス機能を取り戻した20代男性
「小脳出血」、脳出血の中でも聞きなれない病名かも知れません。
この小脳という部位。日常生活で絶えず機能している、バランス機能に大きく関与しています。
むしろバランス機能を司っているといっても過言ではありません。
小脳出血は、脳出血の中でも10%にも満たない割合で起こります。割合は少ないですが、この小脳に障害を負うと、日常生活のあらゆる動作に大きな障害を来します。
後遺症としては、比較的身体は動かすことができますが、バランス障害や運動を滑らかに動かすことが困難となるケースが多いです。
今回は、小脳出血の後遺症の特徴から、大事なリハビリのポイントを初めに説明させて頂きます。後半には、当施設に通われていたご利用者様を通し、大きく改善された部分や、生活復帰を叶えた過程を紹介させて頂きます。
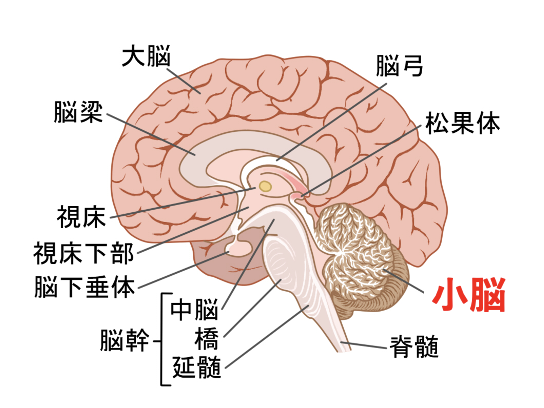
小脳は、脳幹の後ろに位置しています。図1のように、脳幹(中脳、橋、延髄)に隣接しており、それぞれ小脳と協同して働く連絡通路が存在します。
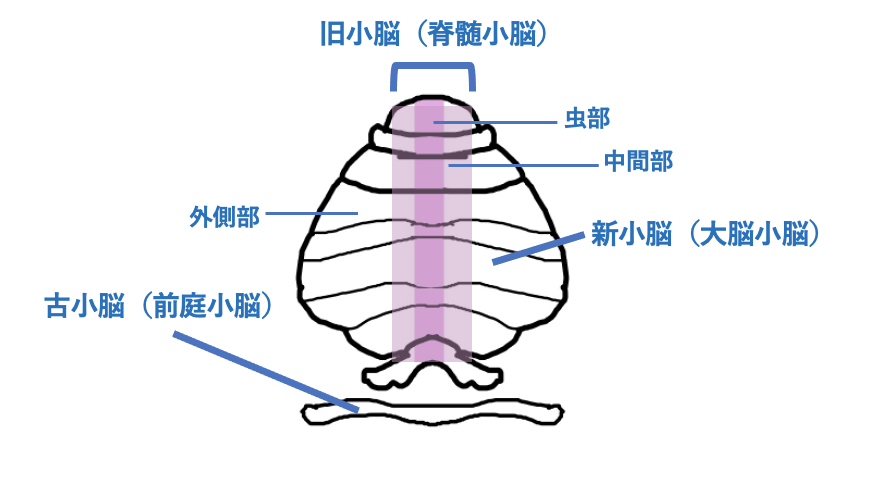
小脳は図2のように、大脳小脳、脊髄小脳、前庭小脳に区分されています。発生学的に、古い順番から古小脳(前庭小脳)、旧小脳(脊髄小脳)、新小脳(大脳小脳)という呼称もあります。
この小脳の中でも、出血の部位が異なることで、後遺症も変わってきます。
小脳の役割
小脳の代表的な働きとして、「協調運動」が挙げられます。
協調運動とは、相互に調整を保ちながら、複数の筋によって滑らか、かつ正確に運動することを言います。運動の中でも、動きを協調的に生み出している経路の一つとして、小脳は大きな役割を担っています。協調運動の代表的な検査として、図3の指鼻指試験があります。これは、自分の鼻と、相手の指や一点の標的に対して、指を往復させることで、動作の滑らかさと、標的に対して正確に到達しているかを、検査します。協調性が失われると、手のリーチがぎこちなくなる、標的に対し、大きくズレが生じてしまうといったことが見られます。日常生活では、水が入ったコップを掴み、口に運ぶ。物を棚の上に置く。脚に関して言えば、階段を円滑に登り降りができるといった動作も、協調運動が必要です。
より詳しくみてみると。。。
小脳の働きは、先ほどの小脳の区分にあったように大脳小脳、脊髄小脳、前庭小脳の3つに分けられます。
大脳小脳は、視床と橋を経由し、大脳に行く運動指令を、小脳にてコントロールしています。
次に脊髄小脳は、虫部と半球中間部からなり、体性感覚を統合し、脳幹へ伝達しています。また、小脳虫部は体幹の制御を、中間部は上下肢の制御を行っています。
三つ目の前庭小脳は、耳でとられたバランス等の情報を、脳幹の前庭神経核という部分に情報伝達しています。詳しくは、
脳血管リハビリテーション③でも述べた、耳の前庭感覚によるバランス情報も、小脳を経由し脳幹に集められています。外部からの情報は、視覚や体性感覚、前庭覚が、それぞれの受容器から情報入力されますが、それらの情報が脳の中心部に向かう経路や、情報を統合してまた身体へ送り出す経路は、たくさんあります。
失われた障害経路を特定し、得られやすい、または効果的な方法をリハビリの中で探っていくのも、一つの大事な行程になります。
小脳性運動失調に対してのリハビリ
一様に小脳の後遺症に対してのリハビリは、これが必要とは言いきれません。
脳出血によっては、小脳とまたがり脳幹の一部で侵襲が起こり、片麻痺を呈する場合もあります。まずは、脳画像により侵襲部位を確認することや、身体の症状として、随意性や協調性運動、痺れや感覚の検査を行い、障害部位を具体化していきます。それから、立ち上がりや立った姿勢、バランスの状態や、移乗などのステップ動作、歩行を観察し、総合的に評価していきます。
先程述べた、小脳性運動失調に対しては、失調部位を明らかにしてから、協調性の向上を図る動作も行いますが、個々の細かい筋肉を選択的に使う、そして強化するという行程を踏んでいきます。具体的には、寝返りや四つ這い運動、起立からリーチ動作など、体幹や四肢をより選択的に細かく動かすことで、失調に対し協調性を育んでいきます。座った姿勢や、立った姿勢に対しては、失調により上手くバランスが保てないことに対し、鏡を使用した視覚的情報による代償や、裸足で足底からの感覚を掴みやすくするなど、より本人に効果的に働く感覚入力を行っていきます。最後に、リハビリの中でも一番の量を取りたい動作は、歩行になります。歩行が生み出されるプロセスとしても、小脳は、小脳歩行誘発野と呼ばれる、歩行リズムの生成を担っており、無意識下での姿勢制御や、歩行での選択的な活動を総じて上向かせることができます。注意点としては、固定的な姿勢ではなく、より良い歩行の中で、量を生み出していくことが大切です。
質と量を重ねることで、効果的な学習効果をえることが出来ます。中には、歩行の不安定さが強く、歩行器や手すりを使用して、一時的な期間、日常生活を送ってもらうケースもあります。本来では、支持物はなく歩行改善を目指していきたいところですが、転倒のリスクや1人で行える環境も考慮し、歩行器を使用して歩行量を増やしていく手段も、最終的な目標達成には必要です。
小脳性運動失調
小脳の代表的な特徴である協調運動に関して述べましたが、特に脊髄小脳の役割である、筋緊張の調整は、リハビリを進めていく上で非常に大切な機能になります。脳卒中では、運動神経の経路が絶たれ、片麻痺の状態になるこが、非常に多いケースとしてあります。小脳に関しても、片側での麻痺が出るケースもありますが、随意性、筋出力は良好なことがあります。筋力は発揮でき身体は動かすことができるが、上手く調整して動かすことができないといった特徴が、小脳の後遺症にあります。この協調性のように、四肢や体幹の運動調整が失われ
ることを「失調」と言います。特に脊髄小脳では、脳出血や脳梗塞による侵襲部位により、体幹や上下肢のどこに強く失調の症状が出るか、ある程度定まってきます。
小脳性運動失調の特徴のもう一つとして、眼球運動や視覚的な情報が、失われやすいです。
これは、前庭小脳が、平衡や眼球運動を担っているため、眼球運動が直接的に障害されることもあれば、姿勢制御の中で協調運動が上手く行えずに、周囲へ向きづらくなるといった理由もあります。人は、無意識下、または予測的にバランスを保っていますが、小脳性運動失調がある場合は、身体が上手くコントールできずに”固定的”になってしまいます。固定的という現象は、具体的に一つ一つの筋肉が”選択的”に働かずに、粗大な筋肉を緊張させて姿勢をとるという現象です。
小脳性運動失調に特徴的な姿勢としては、腰や背中から頸部まで、一直線に固定される。身体を捻る回旋の動きや方向転換など、細かい動きが必要な動作に対して、非常に弱いとこも特徴の一つです。また頸部が固定的になることから、頭を回旋して周りを見回すような動きもしづらく、眼球運動の動かしやすさを阻害する悪循環が存在します。頸部から頭部の動き、または眼球運動は、関係性が強く、姿勢筋緊張に対しても、眼球運動への影響は大きい報告されています。
小脳の姿勢制御と、視覚的なバランス保持は、小脳性運動失調に対してのリハビリに、必要不可欠です。
リハビリベース国分寺でのアプローチ
【症例】
20代男性 小脳出血
【ライフゴール】
“バランスが取れるようになって、復職したい。”
【リハビリ期間】3ヶ月 16回プラン
【現病歴】
ある日突然、頭痛が強く起こり、救急搬送され、小脳出血の診断を受けました。出血量が多かったことから、2回の開頭術を施行し、2ヶ月の急性期病院を経たあとに、回復期病院へ転院となりました。6ヶ月の回復期退院後、他施設にて3ヶ月リハビリを行い、その後に当施設でリハビリ開始となりました。
【身体機能・参加】
小脳出血も、中央と左側の侵襲が強く、左上下肢の協調性低下、体幹の筋力低下がみられ、大股の歩行や左右の動揺が見られました。また運動時の回転性目眩、眼球運動障害、複視もあり、バランス機能は困難さが多く見られました。片脚や継足、方向転換時のふらつきがあり、自覚症状として小脳特有のバランスの取りづらさが強くありました。
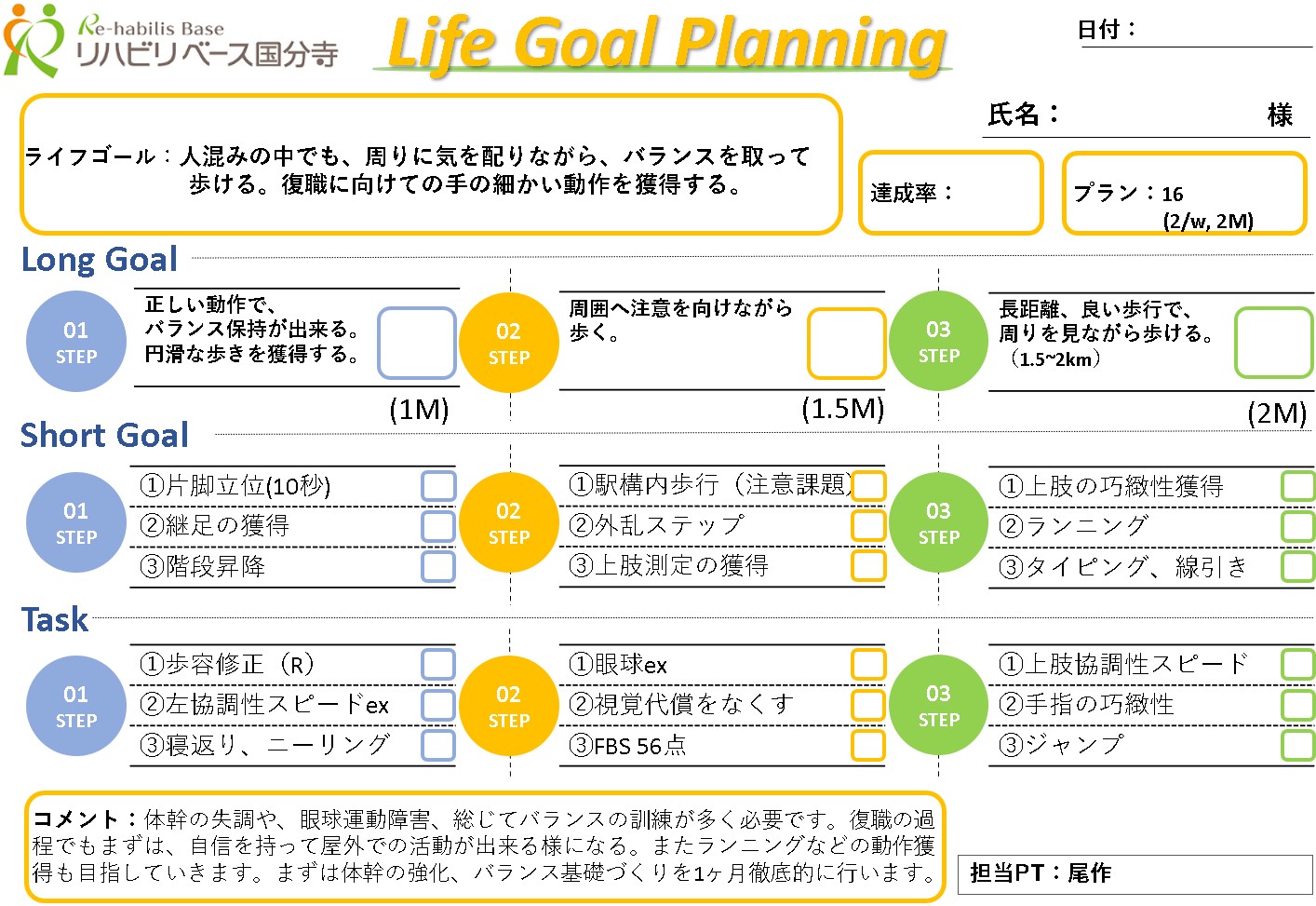
【目標シート】
【リハビリ内容】
体幹トレーニング
体幹の協調性低下、筋力低下に対しては、寝返りやうつ伏せ、四つ這いなどベッド上でのトレーニングを中心に強化を図りました。特に小脳由来の体幹の失調に対しては、筋力をつけることもそうですが、より細かい、体を捻るなどの協調的な運動が行えるようにアプローチを行いました。
手足に関しても、緊張を取った後に、細かい関節の一つ一つの動きが滑らかに動かせるように、協調運動の練習を行なっていきました。
眼球運動エクササイズ
視覚は、特に左側に複視の症状がみられ、同時に左眼球の外側への動かしにくさがありました。複視や眼球運動障害に対しては、反射を利用した、眼球運動エクササイズを行いました。次第に左側への眼球運動は広がり、視野が広がりましたが、側方の複視は残存しピントが合いづらい部分が残存したため、今後も継続してトレーニングを行ってもらうかたちとなりました。
バランス練習
体幹から下肢の協調運動や、眼球運動から視野の改善を図った上で、複合的なバランス課題を、段階的に行っていきました。継足や、足を閉じた中でのバランス保持練習から、視覚を外し、無意識下でのバランス反応を養いました。小脳の障害は、特に無意識でのバランス制御が課題としてあるため、視覚を無くしたバランスへのアプローチは、とても効果的です。体幹から下肢の滑らかな動きを促すことで、前庭系で得られたバランスの情報を、円滑に手や足へ伝達し、バランスがしっかりと取れるようになります。逆に、裸足になり、足底から様々な感覚を入れ、バランスの反応を養う訓練もとても効果的です。様々な刺激や、バランス課題を、段階的に練習することで、バランスがどんな状況でも取れる自信をつけていきました。
回転性目眩に対してのアプローチ
小脳の前庭系経路の障害では、目眩やバランスの取りづらさが主訴としてあります。目眩の軽減に対しても、バランス動作や回転運動などの刺激を与えるとともに、バランス機能を養うことで、目眩が改善するエビデンスがあります。バランス課題の中で、視野を一周する、頭部の上下、回転運動を行い、目眩に対して我慢できる刺激や、バランス課題を行いました。次第に大きな視野の変化や、頭部の動きに対しても目眩が起こらずに動作が行える範囲が増えていきました。
屋外での動作、バランス確認
小脳の障害のお持ちの方は、お店や人混みでの移動など、様々なものに注意を向けながら歩くことが、とても難しく、体力のいる作業です。視覚や、前庭系のバランス、足の協調性が改善したところで、駅構内や階段、人混みなどの移動にて、動作や恐怖心を感じ、自信がない部分などは、屋外での課題を一緒に行わせて頂きました。やはり駅内での移動は、階段など人の流れの中で、必ずしも手すりなど使える環境ではないため、人の流れや少しの衝突に耐えうるバランス能力が必要です。その都度動作確認や、屋外での単独での活動にもチャレンジしてもらいながら、活動範囲を広げて行ってもらいました。
3ヶ月後、ライフゴール達成
目眩の改善、視野が広がったことと、歩行も大股歩きから、スムーズな歩きを獲得することができました。何より、屋外にて周囲を見ながら歩く、不整地や人混みでもバランスを取り、自信を持って歩くことが可能となりました。バランス課題もリハビリ内の応用的な課題も問題なく行え、ジャンプやランニング動作も獲得していきました。最後は、職場復帰の時期が決まり、それまでにスポーツやフィットネストレーニングなど、より応用的な運動を行って頂き、当施設でのリハビリは卒業する流れとなりました。
リハビリベースの体験リハビリしてみませんか?
☟体験ページはコチラ☟
くも膜下出血 水頭症合併 ~歩行獲得までの道のり~
今回は、脳卒中のあらゆる病型の中でも、くも膜下出血について、病型と後遺症につい述べていきます。
また、後半は当施設に通われている、くも膜下出血を呈した方に対してのリハビリを紹介させて頂きます。
くも膜下出血とは?
くも膜下出血は、血管が破れ、脳が覆われているくも膜の内側に、血液がたまり、引き起こされる脳血管疾患の一種です。脳皮質内で引き起こされる、頻度が高い被殻出血や、視床出血とは異なり、脳細胞へのダメージというより、脳が圧迫されることで、歩行や意識障害などの後遺症が引き起こされる病型です。下図のように、出血により血が溜まる部分が異なり、脳卒中の中でも、病型により、症状や予後は様々です。
くも膜下出血は、脳卒中の中でも、1割を占める病型になります。発症頻度としては、男性は50代、女性は60代でピークを示し、60歳以降で女性が占める割合が増えてきます1)。病型として割合は低いものの、予後としては25%以上の割合で予後不良というデータがあり、脳卒中の中でも、重症化しやすい病型と言えます2)。後遺症は、他の病型と比べ、片麻痺などの身体が動かしづらくなる運動麻痺ではなく、意識障害や歩行障害を呈するのが特徴です。

図1:脳卒中の発生機序
重症度や予後の決め手
年々、死亡率から受傷者率は、減少傾向にあり、発症から救急にて搬送されるスピードや、クリッピングなど手術の充実性が減少傾向に働いています。くも膜下出血の多くは、脳動脈瘤破裂により、脳全体に多量の出血が広がります。そのため、救命や重症度を軽くするためには、出血後の時間が勝負となります。
図2のように、くも膜下出血後の処置は、以下の割合を示します。初めに出血後、開頭や内視鏡手術を行わずに、経過をみることを保存と言います。次に動脈瘤に対しての処置は、コイルやクリッピングと呼ばれる処置があります。コイルは動脈瘤の中を詰めていくことで、動脈瘤のふくらみの部分に血流がないように遮断します。クリッピングは、動脈瘤の手前を、袋を閉じるようにクリップで止める術式になります。ドレナージとは、くも膜下出血の急性水頭症を引き起こさないためにも非常に大切な処置になります。脳内の出血量が多いと、脳室の拡大も認められ、水頭症を合併するケースがあるからです。
大まかな予後予測になりますが、予後良好は58%、著しい予後不良は28%と全国をみてもこのような割合を示します1)。この著しい予後不良の中でも、正常圧水頭症を合併しているケースが多いです。

クリッピング
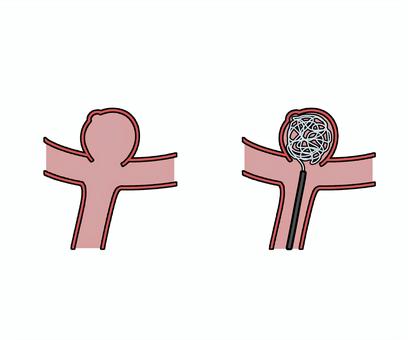
コイル
この先は、当施設に通って頂いているくも膜下出血術後、水頭症を合併した方の、リハビリ過程をご紹介します。
【症例】50代男性 くも膜下出血後遺症 正常圧水頭症合併
【ライフゴール】外で歩けるようになりたい。
【リハビリ期間】再手術の期間を入れ1年 24回プラン × 2
【現病歴】
くも膜下出血呈し、開頭術施行。その後、6カ月の回復期病院の入院期間を経て、当施設にてリハビリを継続。リハビリ開始から3か月経過し、正常圧水頭症と脳内血管のバイパス手術のため、再手術となる。その後自宅退院し、状態が安定し、再度当施設にてリハビリ再開となる。
【身体機能・参加】
リハビリ開始時は、車いす移動でした。前傾姿勢が強く、倒れないように多くの介助が必要で、初めは10m程度の屋内歩行がやっとな状態でした。水頭症を合併し、覚醒や注意など高次脳機能障害もあり、発語も乏しかったです。歩行障害が残存し、予後不良との診断の中でしたが、運動量を多く取り、介助下でしたが最大300m程度屋外での歩行が行えるようになりました。その後、水頭症の経過が変わらないため、再手術を行い、回復を待って、当施設にてリハビリ継続となりました。
【ライフゴール達成】
現在は、屋外歩行見守りで、最大1km程度、目標を達成してきました。これからは、さらに歩行量を延ばしていくことと、単独へ安定した歩行が行えるように、もう1回継続してリハビリ行っていきます。諦めずに、目の前の課題を一つずつクリアし、より高い目標を目指していきます。
【Before & After動画】
リハビリベースメソッド体験
脳卒中の後遺症に対して改善を図ることは、リハビリの即時的な効果も得られますが、生活の再獲得を図るには、長期戦となります。一度、リハビリベースにて体験をして、後遺症に打ち勝つリハビリをしてみませんか?
麻痺などの後遺症に対しての克服方法、リハビリのプロセス、予後予測まで。個々のリハビリを、目標達成までオーダーメイドで組ませて頂きます。
リハビリベースの体験リハビリしてみませんか?
☟お問合せはコチラ☟
視床出血 後遺症に打ち克つ方法
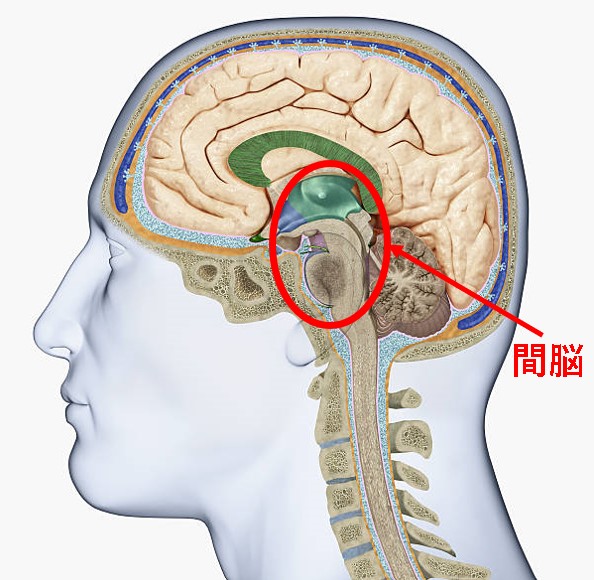
視床とは?
視床とは、脳の間脳と呼ばれる部位に属しています。嗅覚を除く聴覚や視覚、その他様々な感覚を、大脳新皮質へ繋げる重要な場所です。間脳には、視床の近くに、視床下部、松果体、脳下垂体があり、ホルモン分泌の中枢も担っています。
上の図のように、大まかな部位になりますが、間脳の上には、大きな大脳皮質があり、下方には、脳幹と脊髄が繋がっています。これらの間に視床があるように、脊髄や脳幹から受け取ったあらゆる情報を、上の大脳皮質へ繋げています。
脳幹は、
脳血管リハビリテーション➂(バランス編)で説明させてもらいましたが、バランスに関して重要な役割を果たしています。この脳幹でまとめられたバランスの情報や、あらゆる感覚が、この視床を経由し大脳皮質へ運ばれています。
視床は、さまざまな感覚を司っていると述べましたが、具体的にはどの機能があり、どのような動作と関係しているのかを具体的にみていきます。
人は、身体を動かすとき、脳から指令を送り、自分の意思で身体を動かしています。
物を掴む動作を例に挙げると、物の形状を確認し、持ち方や挙げ方を無意識下に考え、動作を実行しています。次に、物を持ち続ける動作として、手で把持をしながら落とさないようにする、または手の平でバランスを取る。これは、手の皮膚に触れる感覚や、それぞれの関節の位置情報を得て、手のコントロールをしています。
この視覚情報と、手の感覚は、どちらも必要な情報です。仮に目をつむりながら、物を持とうとする時、人は、対象物がどんな物なのか、情報がないまま物に触れることに、恐怖心が生じてしまいます。
手探りで対象物の質感や、形状、大きさや重さを理解し、初めて、対象物の持ち方を頭で構想することが出来ます。目をつむった状態で、手のひらに置いたボールを落とさないようにすると、すごく難しい作業になってしまいます。人は無意識のうちに、動作一つの中で、視覚から得た情報や感覚を統合した上で、効率的に動作が行われています。
体性感覚は、下の図1の大きく分けて三つに分類されます。
初めに、物に触れた時に表面の滑らかさ、粗さを感じることができる、皮膚の表在感覚が一つ挙げられます。この表在感覚は、温度や痛みを感じる情報(温痛覚)も含まれています。
次に、物を持つときの指や手首の位置は、位置覚と言われ、深部感覚に属します。深部感覚には、位置覚の他に、運動の方向を認知する運動覚、振動を感じる振動覚が含まれます。
最後に、皮膚に2点同時に触れて認識する感覚(二点識別覚)、皮膚上に書字された文字を認識する(皮膚書字覚)を複合感覚と呼びます。この表在感覚、深部感覚、複合感覚の総称を体性感覚と呼びます。
視床は、これらの体性感覚や、バランスを保つための情報をまとめ、大脳皮質へ情報を送っています。
視床の役割は?
視床は、その他にも様々な機能を担っています。脳画像の断面図をみると、視床のかたちは丸みを帯びていますが、この丸のなかで、解剖学的に小分けがされています1)。
このように視床といっても、一つの部位が単一の機能を担っている訳ではなく、部位により機能が異なります。脳出血においても、血種がどの部位を阻んでいるかにより、障害される機能も異なってきます。
脳卒中において、起こったときや直後は、覚醒が低下したままなことや、回復しても短期間の記憶が曖昧なケースが多々あります。この視床においても、後方に血種が行き届いてしまうと覚醒レベルの低下が顕著にみられるケースがあります。
他にも、部位により視覚、聴覚、痺れや感覚異常など、後遺症として生じるケースが多いです。
次は、この視床が脳出血によって侵襲されたときに、具体的などのような症状がでるか。また全体の脳出血の病型とも比較しながらみていきます。

脳卒中の病型は、脳卒中データバンクによると、脳出血の割合は全体の18.5%を占めます。脳出血部位の割合は、被殻(29%)、視床(26%)、皮質下(19%)、脳幹(9%)、小脳(8%)という順番になっています。脳出血の中でも、被殻出血、視床出血を呈する割合は高く、リハビリを必要とする方の中でも、両者を担当させて頂くことが非常に多いです。上の図は、脳の横断面になりますが、被殻と視床は近い部分にあります。中大脳動脈は、脳の側方を流れ、そこから細かい分岐した血管が破裂することで、被殻や視床部位に出血が起こります。この出血が固まり血種となったものが、手術で除去を行わない場合は、脳内に残ります。この血種の大きさにより、予後はある程度決まってきます。具体的に、視床出血では、血種量が10mLをこえると、予後が不良という結果が出ています2)。
先ほど述べた、視床の細かい部位や役割がそれぞれありましたが、実際の出血の場所により、後遺症の症状も様々です。視床出血にて傾向や障害を、下記にまとめます。
運動麻痺
被殻出血や視床出血でも多くみられる片麻痺ですが、脳出血が起きた反対側の半身において運動が行いづらい状態を指します。出血部位や量によって、麻痺の症状も様々ですが、後遺症として、痙性や固縮と呼ばれる筋緊張の高さにより、運動が行える範囲も大きく変わってきます。筋緊張に対して、装具が必要か、それとも筋力や動作を改善させることで、装具なく歩行がおこなえるかも、この運動麻痺の状態により、予後が変わってきます。
感覚障害
運動の経路とは、別に脳神経は感覚の経路があります。先ほど、体性感覚や痺れの話があがりましたが、片麻痺で片側が痺れる、温かさや痛みを過剰に感じてしまう異常感覚などが挙げられます。また視床は、バランス機能を担っており、身体は動かせるが、バランスが上手くとりづらいといった症状がみられるケースがあるのも特徴です。あらゆる感覚が脳幹で統合され、視床を通ります。各動作を遂行する上でも、この感覚障害に対してのアプローチは必須となります。
運動失調
先ほどあった運動障害とは別に、筋出力は良好だが、上手く動かすことができない状態を、運動失調と呼びます。協調性運動障害とも表されたりしますが、協調的に四肢や体幹が、円滑に動かせないことを指します。視床出血後の後遺症としては、ごく稀なケースになります。運動麻痺とは混在しやすいですが、筋力が発揮しづらい運動麻痺の部分と、失調によりコントロールが上手く行えない部分を、見極めながら動作に対してアプローチ行うことが大切です。他の脳幹や小脳出血では、この運動失調の症状がみられるのは、典型例ですが、視床出血においても、協調性運動は確認していく必要があります。
視床痛
視床特有の感覚障害もですが、この麻痺側には視床痛と呼ばれるし、慢性的な痛みがみられるケースがあります。これは、感覚路が脳へ上行する過程で障害がおこり、感覚が過敏に痛みとして知覚されている状態になってしまっています3)。
眼球障害
眼の症状は、先ほども出ましたが、視床出血においては、高頻度の後遺症になります。この障害は、視床内の出血の部位により、眼球運動障害のパターンがいくつかあります。視床には、眼球運動と呼ばれる、眼の周囲についている細かい筋肉を、コントロールする機能があります。血種により、その機能が障害されると、以下の縮瞳、上方注視麻痺、内外方視、共同偏視、開散外方視などの眼の症状がみられます。眼球運動障害と付随し、出血の反対側の注意障害、瞳孔不動や眼瞼下垂もみられることがあります。

視床性失語
視床には、言語に関連する部位もあり、視床出血により失語を呈する、視床失語症がみられることがあります。視床性失語とは、自発性は乏しく、流暢に話すことが出来ない。復唱や音読言語理解は良好に保たれているのが特徴です。類似しているものとして、超皮質性運動性失語が挙げられ、こちらも自発言語が少なく、非流暢で、言語理解や復唱は良好といった同じ特徴を持ちます。
視床性無視
半側空間無視は、さまざまな脳の部位の損傷から引き起こされ、その部位によって種類や症状も様々です。視床出血による半側空間無視は、一過性の症状としてみられることが多いのも特徴としてあり、年齢によって予後が大きく変わりうるとも言われています4)。
視床出血に対してのリハビリ
視床出血といっても、血種の大きさにより麻痺のレベルや、後遺症は様々です。脳血管疾患のリハビリアプローチは、個別性が強く、共通した方法が全ての方にとって有効とは言い切れません。ここでは、今まで視床の働きから、実際の視床出血の後遺症に対して、実際に有効なアプローチ方法をいくつ挙げていきます。
★覚醒状態を上げる
覚醒度合いも、特に視床に影響された部位によって、度合いが異なりますが、共通して覚醒を上げる働きをすることがリハビリでは可能です。まず、運動量を総じてあげていくこと。運動量を上げることで、当然のことですが、脳内の血流量は多くなり、注意や反応が改善されます。注意障害や、半側空間無視が併発していれば、なおさら、課題の中でもたくさんの視覚的な刺激や、感覚的な刺激を与えることで、覚醒や注意力をあげるアプローチはたくさんあります。リハビリ課題や運動のシーンに限らず、本人の好きなこと、注意が向きやすいことを行うことも、覚醒を上げる一つの手段です。好きな音楽を流す、好きなスポーツなど簡単にできるアクティビティーを行う。好きなものに対して心が動きやすいように、身体を動かしやすくする環境づくりも非常に大切です。最後に、覚醒を上げ続け、自身でできる活動を増やしていくことで、運動量がふえるという良い循環が生み出すことがポイントです。覚醒状態の改善に長期的にアプローチすることが可能となります。日常生活でも、ただできない日々を過ごすのではなく、限られた環境の中で、本人の覚醒を向上させる工夫は無限にあります。
★感覚に対してのアプローチ
視床は、様々な感覚が統合し、大脳皮質で運動へと変換されるための大切な中継地点になります。視床出血後の後遺症として、感覚異常やバランス機能を含めた感覚が捉えづらくなることが特徴です。運動麻痺により弱くなった筋力に対し、筋力向上を図るリハビリもそうですが、それを実用的に使えるようにするために、感覚障害に対してのアプローチは必須となります。
実際の感覚へのアプローチとはどのようなものがあるでしょうか。一つに、皮膚の感覚が鈍くなってしまっている部分に対し、床反力による荷重感覚や、物に触れることで、感覚を入れる方法があります。感覚が鈍くなっている部分に対して、よりわかりやすく感覚を入れることで、その動作に合わせて麻痺側の筋出力があがり、後に獲得すべき動作へと発展してきます。視床出血後遺症で、感覚が大きく障害されているという問題があっても、鈍くなっている部分を少しずつ動かすことで、筋力強化や、動作獲得へと必ずつながっていきます。時間をかけても、改善が見込めることが、リハビリの強みとしてあります。
★実際のバランス訓練
人それぞれ、麻痺のレベルから獲得すべき日常生活レベルも広がりがあると思いますが、特に何かを一人で自立して行う、または介助量をできるだけ少なくしていくためにも、バランス機能を上げるリハビリは必須です。視床出血では、脳幹で統合されたバランスの情報が障害されてしまうため、先ほど述べた感覚障害も含めて、克服していくために非常に大切な訓練の一つです。感覚障害に対してのアプローチや、半側空間無視、注意障害など、高次脳機能障害が併発しているケースは特に、バランス機能に対して弱い部分を少しずつ克服していく必要があります。このバランス機能を改善していくプロセスで、大切なことは、残存している機能を上手に活用していくことが、成功への鍵です。バランスが取りづらい、半側空間無視のある右麻痺に対して、視覚や注意を向ける。感覚を入れながら、麻痺側の脚でコントロールを図らせる。バランス課題といっても、屋外や電車、バスなどの公共交通機関を含めた難易度の高いバランス機能が求められる場面もあります。それぞれの難易度に合わせた課題をこなしていく過程はそれぞれありますが、弱点としてみられる障害に対して、細かくアプローチを行っていくことが、リハビリの中で非常に大切です。
【参考文献】
1) 酒向正春. (2016).リハビリに役立つ脳画像.p,p148-149.
2) 若杉洋. 被殻出血および視床出血の予後に関する研究. 日大大誌. 第54巻
3) Tsubokawa, T. (1992). Thalamic Pain. Pain inducing mechanisms. Pain research 7(1992)1-8.
4) 前島伸一郎.(2006).半側無視の下位分類. 高次脳機能研究26 (3):235~244, 2006.
それぞれの目標に見合ったリハビリの到達点
今回、視床出血という、脳出血のなかでも高頻度に起こりうる病型に焦点を当て、機能から起こりうる後遺症、またそれに対してのアプローチを紹介してきました。視床出血の後遺症は、幅広くある視床の機能の中でも、障害される特徴は人それぞれです。リハビリの取り組みは、後遺症に対しての初期評価から、本人やご家族の希望に沿って進められます。初期評価から、相談というかたちで、希望やリハビリの必要性を聞かせてもらった後に、予後予測として、実際にどのくらいの長さで、どこまで到達することができるかを、提示していきます。どんな麻痺のレベルや症状であっても、できることはたくさんあり、大きく改善がみこめるケースも多々あります。
麻痺の症状や、後遺症の度合いを一度評価させて頂き、一緒に目標を共有しませんか?
リハビリベースでは、体験にて、お身体の状態から、現在の困りごと、悩んでいる部分に対して、多角的にアプローチを行っています。多角的なアプローチとは、諦めていた、もう出来ることは少ない、といったケースに対しても、様々な角度からリハビリを施行して、突破口を見出していく作業になります。
リハビリベースの体験リハビリしてみませんか?
☟お問合せはコチラ☟

尾作研太 理学療法士
回復期病院にて4年間勤務、主に整形外科や脳血管疾患、脊髄損傷のリハビリに従事。海外の大学にて、ヘルスケアの学位を取得後、訪問リハビリと地域の介護予防に参画。脳血管疾患の方の動作獲得や、装具を含めた歩行の修正、社会復帰までサポートしている。
冬は、麻痺側が硬くなる?その解決法とは。
「夏、秋と順調に来ていたのに、冬になり思うように手足が動かなくなってしまった。」
「寒くなるにつれて、麻痺側が冷たくなり、筋肉が硬くなってしまっているような気がする。」
脳卒中後遺症をお持ちの方は、冬の気温低下に伴い麻痺の後遺症による筋緊張に悩まされることが多々あります。
これは、気温が低くなると、麻痺側の緊張が強まるメカニズムが証明されております。冬は低い外気温のため、避けては通れない現象ともいえます。
そうは言っても、冬にリハビリのパフォーマンスを下げることは避けたいですし、リハビリで機能改善を図るために、対策をしていくことは、十分に可能です。
今回は、後遺症において筋緊張が高くなるメカニズムから、そのオススメの対策方法ベスト5を、ご紹介させて頂きます。
後遺症による麻痺側の筋緊張とは?
脳卒中後遺症として、脳梗塞や脳出血を起こした反対側に片麻痺を呈し、筋緊張が高くなるケースが非常に多いです。この麻痺の後遺症は、”弛緩性麻痺”、”痙性麻痺”の2種類があります。言葉の通り、前者は麻痺により筋肉が弛緩し、力が入りづらい状態を指します。後者の痙性麻痺は、脳卒中により持続的に筋収縮が起こり、筋緊張が高い状態を言います。この麻痺の後遺症による、筋緊張の高さは、「痙性」、「固縮」の2種類があります。この2点の違いは、神経の経路によって分類されますが、両者の境が不明瞭なケースもあり、総じて筋緊張が高く、運動に支障を来す後遺症として、解釈されます。
この痙性や固縮といった、脳の神経障害は、持続的に筋肉が収縮するように神経伝達されており、服薬による薬物療法や、リハビリによって改善させる運動療法、電気刺激なども含まれる物理療法が手立てとして挙げられます。この物理療法の中には、温熱療法が含まれ、麻痺側を温めることで、筋緊張を緩和する効果が証明されています。
冬季に筋緊張は高くなる?
麻痺の後遺症をお持ちの方は、経験したことがあるかも知れません。日により、麻痺側の筋緊張の状態が変わる、特に冬は硬くなってしまうといった経験はありませんか。逆に、温かいお湯につかり、筋緊張が高い部分を温めることで、筋肉がほぐれる感覚がありませんか。これは、実際に筋緊張が緩和されるメカニズムとして証明されています。
先ほど述べた痙性や固縮といった筋緊張は、脳卒中により脳の神経路が障害され、筋肉が持続的に収縮するように持続的に指令がだされている状態です。温かい物や、温水に浸かることで、持続的な収縮指令を弱め、筋緊張を緩和する働きがあります。
筋緊張の状態は、外気温に非常に左右されやすく、冬季は痙性麻痺をお持ちの方は、歩きづらさや、動作のしづらさが特にみられることが多いです。リハビリの過程では、なるべく筋緊張を落とした状態で行いところですが、冬季は通常よりも筋緊張が高い状態からリハビリを行うため、苦労されるが方が多いです。
冬季は筋緊張があがる傾向ですが、リハビリの歩みを止めることはありません。筋緊張をコントロールするには、いくつか大切なポイントがあるので、次に述べていきます。

冬季の筋緊張、克服方法ベスト5
1. 体を温める
すごく初歩的なことかもしれませんが、身体を温める方法や、その後に出来ることがたくさんあります。お風呂に浸かり、身体が温まった後に、ストレッチングを入念に行います。先ほども述べた温熱療法の効果として、筋緊張が緩和されたタイミングで、筋肉を伸ばすことで、可動域が広がり、動作がしやすくなります。もう1点は、動いて身体の代謝を上げることです。筋緊張が高いと動作がしづらく、活動量が低下しがちですが、筋緊張を上げる悪循環となってしまいます。硬くなった筋肉を少しでも動かす。そして温かくなってから、ストレッチングで柔軟性を高めることが、悪循環から抜け出すコツです。
2. 相反抑制
先ほども述べた、麻痺の筋緊張は持続的に収縮が指令として送られています。指や腕、膝や足首に硬さがある場合は、反対方向へ多く動かすことで、筋緊張を緩和することができます。これは、相反抑制と呼ばれ、筋緊張が起こっている反対の動きをすることで、緊張が和らぐ機序を利用した、有効な方法です。膝が伸び、足首も伸び切りやすい場合は、装具を装着し、立ち上がり動作などで、筋緊張をコントロールしてみて下さい。肘や肩が曲がり固まりやすい場合は、肘を伸ばす運動と、肩を真っ直ぐ挙上する動作を入念に行ってみて下さい。必ず動作を始める前に、準備運動として相反抑制を行うと、格段と筋緊張が落ちる感覚を味わえると思います。相反抑制が上手く行えず、動かすことが難しいケースは、下の手段があります。
3.電気刺激
よく低周波治療器を、耳にしたことはありませんか。電気刺激でも、周波によっては逆に筋収縮を強く起こすこともできますが、低い周波数では、筋緊張を緩和させる働きあります。低周波と呼ばれるものですが、麻痺の筋緊張に対しても、緩和させる働きがあるため、動作を行う前に痙性に筋緊張を抑えることで、本来の正しい動作へ導くことが可能です。
4.装具による抑制
筋緊張を抑える方法として、手や足の装具が挙げられます。手では、指を巻き込んでしまうことに対して、スプリントなど伸ばした状態を保つ器具があります。ナイトブレースとも呼ばれますが、夜間の手を使用しない時間帯に、筋緊張により可動域制限が生じないように、伸ばしたまま固定することができる器具になります。足も同様で、足首に対して、足関節用のナイトブレース装着し過ごして頂くこともあります。
5.電動マッサージャーの活用
筋肉をほぐす機器として、様々なマッサージ機器がありますが、麻痺の痙性に対しては、振動療法と呼ばれる振動をかけることで、筋肉が弛緩することが証明されています。振動マッサッジャーを筋緊張の高い部分にあてるだけで、筋緊張を和らげることができるので、試してみて下さい。
リハビリベースメソッド体験
脳卒中の後遺症に対して改善を図ることは、リハビリの即時的な効果も得られますが、生活の再獲得を図るには、長期戦となります。一度、リハビリベースにて体験をして、後遺症に打ち勝つリハビリをしてみませんか?
麻痺などの後遺症に対しての克服方法、リハビリのプロセス、予後予測まで。個々のリハビリを、目標達成までオーダーメイドで組ませて頂きます。
リハビリベースの体験リハビリしてみませんか?
☟お問合せはコチラ☟
脳卒中 後遺症 電気刺激IVESの効果は!?
脳出血、脳梗塞の後遺症として、特に悩ましいこと。
「手足が思うように動かない」、「上手くコントロールができない」。
脳のダメージにより、運動神経の経路が絶たれ、自分の意思に沿って関節や筋肉を動かすことができない症状が、後遺症の悩ましいことの一つとして、必ず挙げられます。
意思に基づいて筋力が発揮されることを、“随意性”と呼びます。この随意性が後遺症により得られない事で、上肢では手が持ち上げらない、下肢では思うように歩けないといった症状がみられます。
それでは、この随意性の低下に対して、どのようにリハビリをしていくのか。手段の一つに電気刺激が挙げられます。
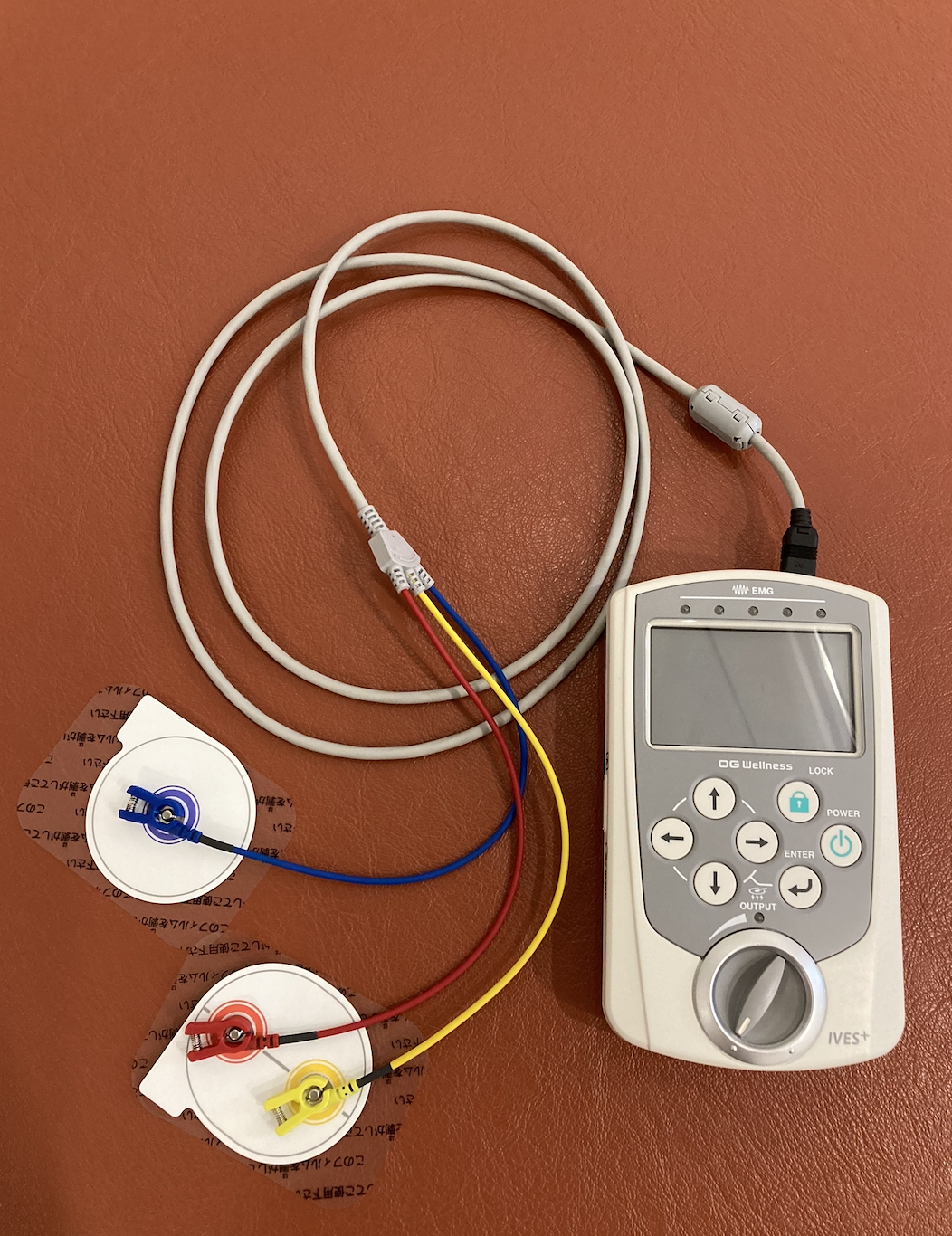
今回は、脳卒中の後遺症に対して、電気治療器として有名なIVESを使用し、実際に当施設での治療効果をお見せしていきます。
電気刺激とは
電気刺激とは、運動麻痺による後遺症で、随意性が低下した箇所にに対し、筋と神経に電気を流して動かせるようにすることを指します。リハビリの方法は、「脳卒中リハビリテーションガイドライン」と呼ばれる、脳卒中患者に対してエビデンス(科学的な根拠)が取れた、様々なリハビリ方法の推奨度が書かれたガイドラインが存在します。このガイドラインは、推奨度(ABSDE)で表現され、電気刺激療法は、グレードBに値します。
この電気刺激は、ガイドラインの中で大きく二つの効果を挙げています。一つは“随意性の向上”。もう一つに、“痙性の抑制”。
一つ目の“随意性の向上”は、意思とともに筋肉が動かしやすくなることを指します。
もう一つに“痙性”とは、後遺症として麻痺のある手足に筋緊張が高くなっている状態をいいます。これも、後遺症の重症度や、脳の損傷部位により症状は別々ですが、中等度から重度の方は、痙性も強くあります。この痙性を抑制するのも、電気刺激を用いることが推奨度として高く挙げらえれ、実際に筋緊張を落とすことが可能です。
実際の電気刺激による効果
今回は、当施設で麻痺の後遺症に対して電気刺激を行った改善例を紹介します。
先程述べたた電気刺激の働きとして、“痙性の抑制”と“随意性の向上”を図り、動作獲得を果たしました。
■下肢
麻痺のレベルは、人ぞれぞれですが、初めにつま先が上がらない状態であった足首が、電気刺激を用いる事で、上がるようになりました。これは、本人の歩行練習などを通したリハビリの効果も含まれますが、初めにつま先を上げる動作感覚を養ったのは、電気刺激の助けが大きくありました。
開始時:つま先が上がらない。
↓
1ヶ月後:つま先が上がり初める。
↓
2ヶ月後:足の上げる下げるの強弱がつく。
↓
3ヶ月後:指が上がり始める。
■上肢
もう1人の方は、上肢に麻痺の症状があり、指を伸ばすことができない部分に対して、電気刺激を用いました。この方も、痙性があり、指を曲げた状態から伸ばす切り替えに困難さがあったため、指を伸ばす方向に電気刺激を送る事で動作獲得を図りました。
開始時:肩をまっすぐ上げる。
↓
1ヶ月後:肘をまっすぐに伸ばす。
↓
2ヶ月後:手首と指を伸ばす。
↓
3ヶ月後:個々の指を伸ばす。
上肢は、肩から複合的な動きにより、最終的に指の細かい動作が得られます。段階的に身体の中心から近い肩から肘、手首と動作獲得を図り、最終的な指の細かい動作は、特に電気刺激により、細かい動作の感覚を養いました。
動きや筋力を上げるリハビリベースメソッド
筋力を上げるためには、食事を含めて様々な方法がありますが、特に脳卒中の後遺症をお持ちの方に対しては、大きく分けて二つのポイントがあります。
それは、”発火頻度”と”感覚入力”です。
発火頻度=筋肉を動かす頻度
感覚入力=力を入れる場所とタイミングの再学習
発火頻度とは、運動麻痺により、動かしにくくなった筋肉に対して、出来るだけ多く動かす頻度のことを言います。これは、筋力トレーニングとは別で、負荷をかけずとも、できるだけ筋肉と神経を結びつける事で、筋力をより発揮しやすくします。
感覚入力とは、脳卒中の後遺症として運動麻痺の他に、感覚の低下が挙げられます。皮膚の感覚や、各関節の動きが把握しづらいため、どこでどのタイミングで筋肉を動かすか分かりづらい状態にあります。感覚の低下に対しては、皮膚の感覚や電気刺激を用いる事で、正しい場所やタイミングで、筋発揮を最大限引き上げていきます。
二つとも、難しい言葉に聞こえますが、たくさん動き、動作学習を多く重ねるこの二つをリハビリベースでは強みとしています。やはり、リハビリ過程で、後遺症の動かなくなった手足を、再び蘇られせるためには、運動量が必要です。運動量といっても、質を伴わないと意味がありません。特に、脳卒中の後遺症のような、感覚低下に対しては、皮膚や関節に感覚を入れること。そして正しい動作で行えているか、という点に重きを置いています。
そのためには、後遺症の失われた感覚に対して、電気刺激を送り、正しいタイミングで筋肉を動かせるように促していきます。ここでIVESのパワーアシストモードにて、その感覚を養い、正しい動作が行えてきたら、運動量を多くとる事で、劇的な筋力向上を図っていきます。
リハビリベースメソッド体験
脳卒中の後遺症に対して改善を図ることは、リハビリの即時的な効果も得られますが、生活の再獲得を図るには、長期戦となります。一度、リハビリベースにて体験をして、後遺症に打ち勝つリハビリをしてみませんか?
麻痺などの後遺症に対しての克服方法、リハビリのプロセス、予後予測まで。個々のリハビリを、目標達成までオーダーメイドで組ませて頂きます。
電気治療器IVESの強み
IVESは、電気刺激を送る作業の中でもいつくかの機能があります。代表的な二つの働きとして、単純な電気刺激を送り続けること、もう一つに動きに合わせて電気刺激を送ることもできます。
当施設で、リハビリに励まれた2名の方も、この二つの機能を用いて、動作獲得を図りました。脳卒中の後遺症には、痙性と呼ばれる筋の緊張があり、筋緊張を和らげることが、随意性や動作を獲得する鍵となります。
電気刺激を送り続ける、ノーマルモードにて痙性を緩め、動作練習では、動きに合わせて電気刺激を送る、パワーアシストモードにて動作中の筋活動を促していきます。
様々な電気治療器がある中で、動きに合わせて電気刺激を送ることができるのは、IVESの特徴であり、脳卒中の後遺症で、動作獲得を図る過程では、大きな助けになります。
痙性に対してノーマルモードを使用し筋緊張の抑制
IVESのパワーアシストを用いた歩行パターンの修正
リハビリベースの体験リハビリしてみませんか?
☟お問合せはコチラ☟
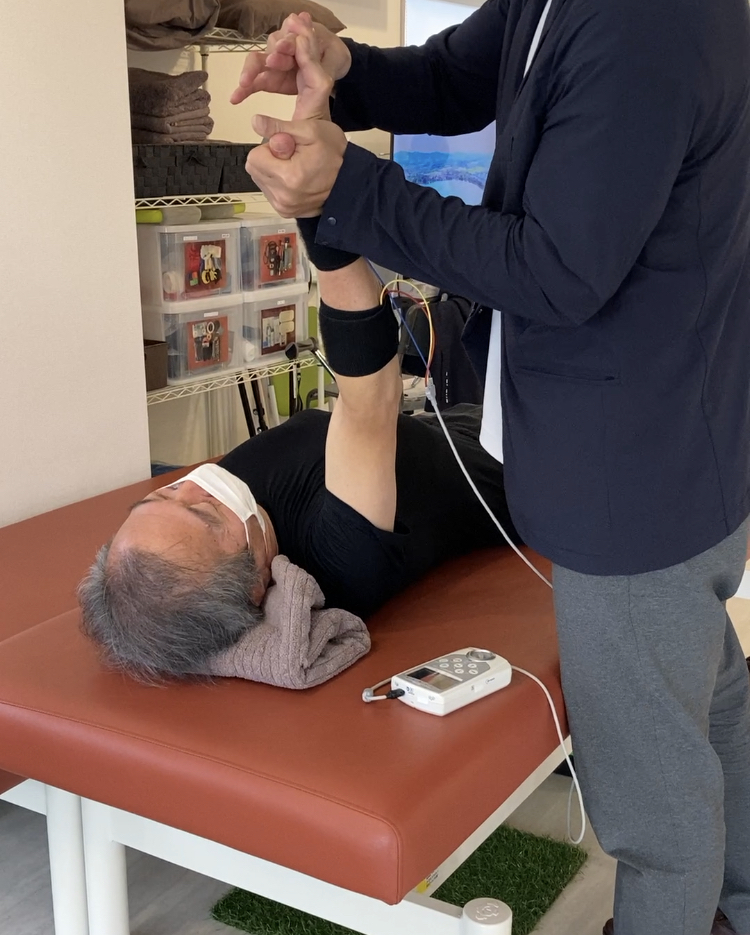
50代男性 脳出血後遺症 〜復職、ランニング獲得までの道のり〜
【症例】
50代男性 脳出血 左片麻痺
【ライフゴール】
“スムーズに歩けるようになって、復職したい。”
【リハビリ期間】3ヶ月 24回プラン
【現病歴】
突如、左半身が動かなくなり、救急搬送される。M R Iにて左被殻出血を認め、血腫除去術試行後、回復期病院5ヶ月入院。退院後直後から、当施設にてリハビリ継続の流れとなる。
【身体機能・参加】
回復期では、ADL自立し退院となりましたが、屋外での歩行は足を引きずり、バランスとしても不十分で恐怖心が強い状態でした。今後は工場での仕事再開を目指しており、そのために歩行の改善と、バランスの獲得が必要でした。
麻痺のレベルBrStage4レベルで、歩行は膝や足首が曲がったままでの歩行パターンが根強くありました。足を引きずってしまうため、連続歩行は500m程度でした。手も軽度の麻痺があり、筋緊張はないものの、細かい動作は困難さがありました。
初期評価の段階で、歩行を修正、短いランニングが出来るまで希望があり、以下の目標を立てました。
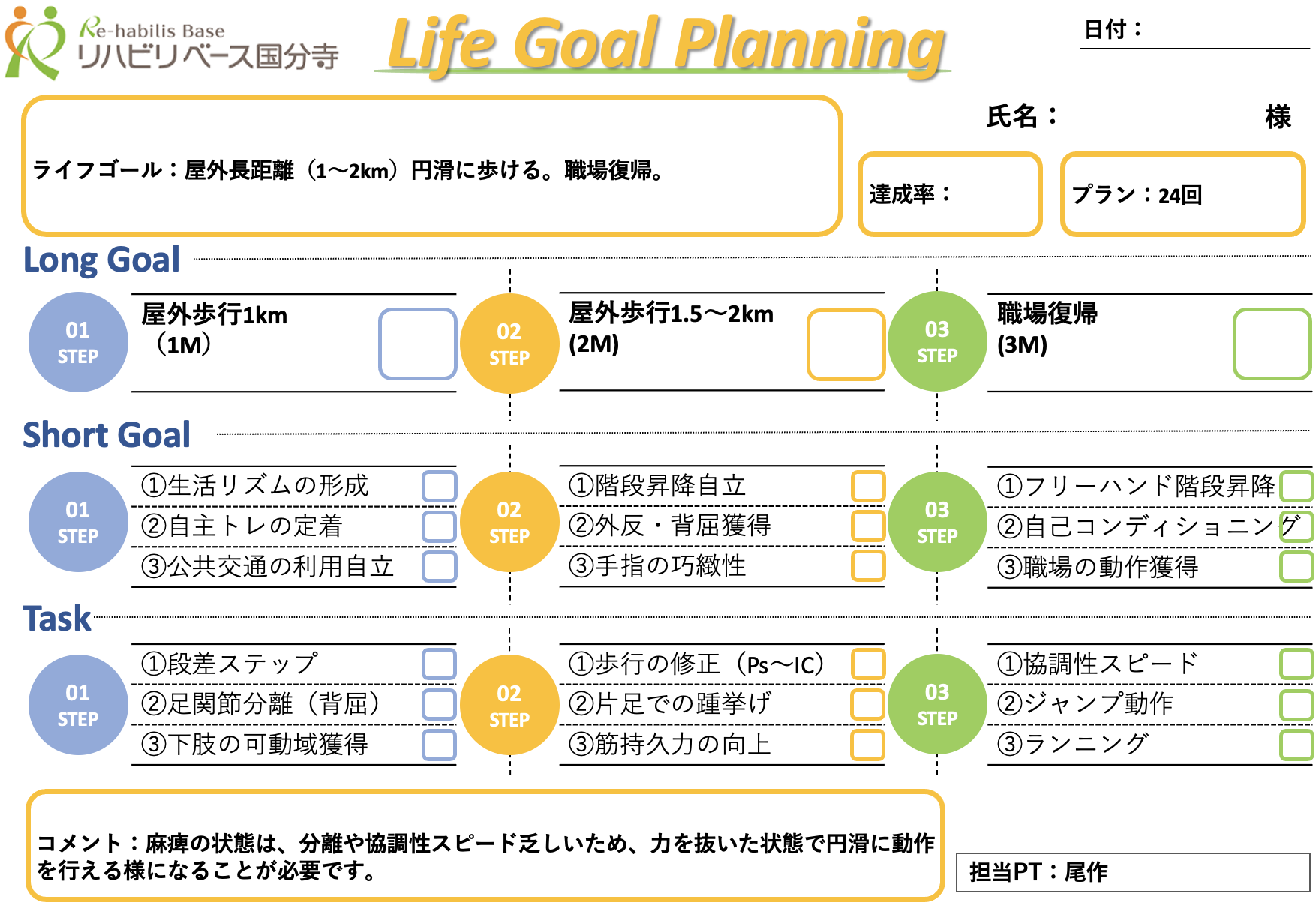
【目標シート】
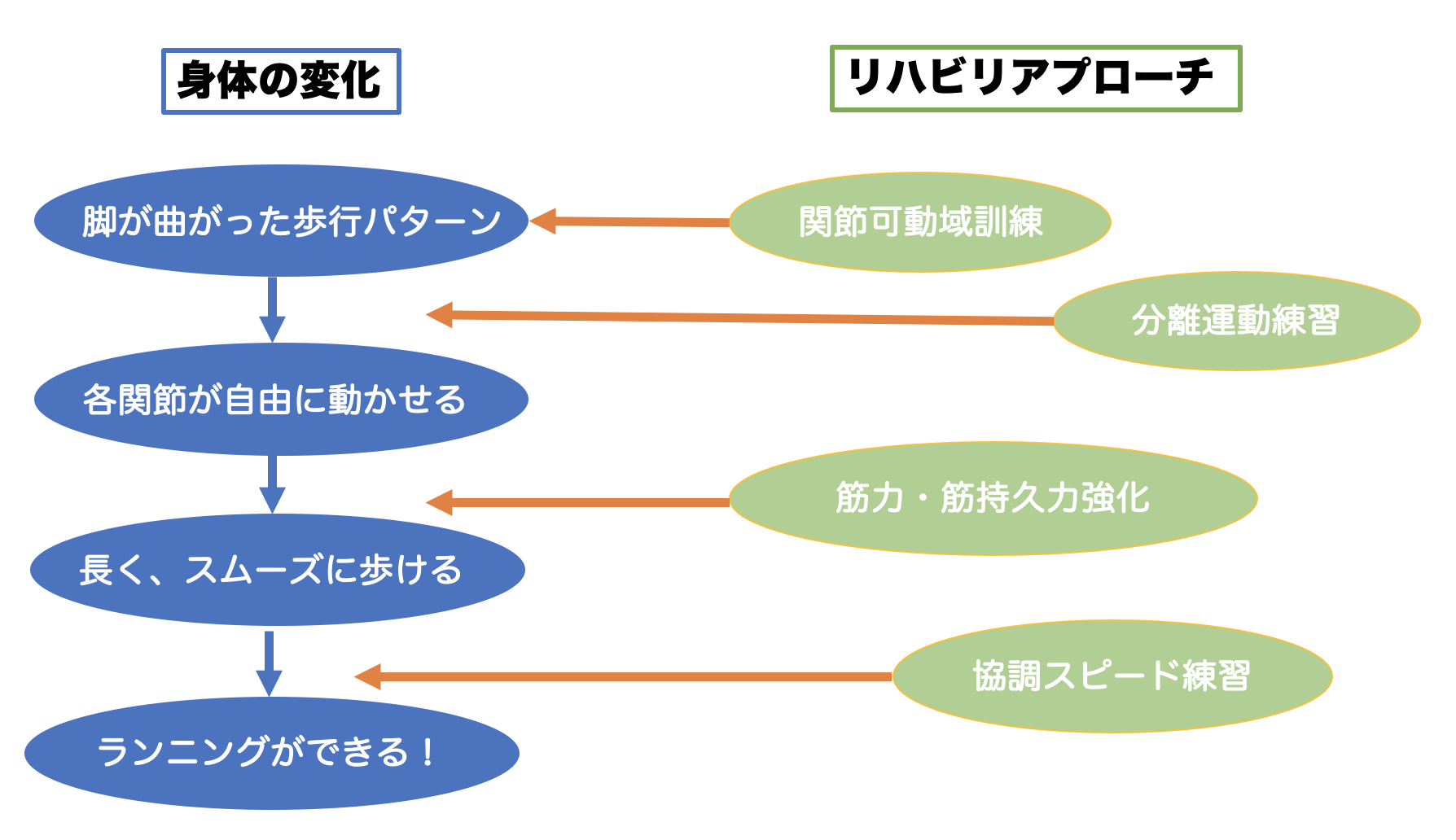
脳卒中の歩行パターンとして、股関節から足首が曲がったままでのStiff kneeの歩行パターンに対して、各関節の分離運動の促通を中心に行い歩行の修正を図りました。そのために、脚のストレッチングや徒手療法によって可動域の改善を図ることと、脚の各関節が滑らかに動けるように、協調運動練習を多く行いました。
分離運動が次第に行えるように、各関節が速いスピードで滑らかに動かせるようになったタイミングで、ジャンプ動作など速い協調スピード練習を開始しました。速いスピードで足首から膝のコントロールが行えるようになったことでランニング練習もこなせるようになりました。
【Berfore& After 動画】
【ライフゴール達成】
突然の脳出血から、手術を無事に終えて、回復期リハビリ病院にて6ヶ月を過ごした後、すぐに当施設を訪ねていただきました。後遺症がありながらも、復職への思いが強く、3ヶ月間、当施設でリハビリを励まれました。
ご本人「リハビリ病院の後も、諦めずに最後までリハビリを続けて良かった。」
ご家族「走れるようになるなんて信じられなかった。無事、復職できて安心しています。」
ご家族の献身的なサポートもあり、脳出血から懸命にリハビリを励まれ、病前の生活に戻ることができたことを、とても嬉しく思います。
【復職支援相談】
リハビリベース国分寺では、「身体が思うように動かず、今は復職が難しい。」といった方々に対しても、リハビリで身体機能の底上げを行い復職を果たしている方々がたくさんいます。
・通勤に必要な歩行能力
・電車通勤に耐えるバランス機能
・パソコンなどの細かい手の作業
・力のいる介護職や工場などの勤務
疾患や、身体の症状は、皆様それぞれです。まずは、職場での動作を細かく聞き取りし、確認していきます。そこから現在の身体機能や、動作で困っている部分を洗い出し、着実に弱い部分の強化を行い、動作獲得を図っていきます。
自費のリハビリ施設の強みとして、段階的に慣らし通勤から開始し、完全復職まで時間をかけてフォローアップすることができます。復職を果たした段階でも、「やっぱり肩の痛みが出てくる。」、「仕事の後半で歩きが不安定になってくる。」といった、悩みも多々出てきます。復職後、定期的に動作や身体の状態を確認し、フォローアップしていきます。
復職にあたり、お困り事がある場合は、是非一度、体験で私たちと、目標を共有しませんか?
リハビリベースの体験リハビリしてみませんか?
☟体験ページはコチラ☟